Содержание
В обязательный гарантированный перечень видов лечебной помощи по ОМС входят услуги по наблюдению и лечению беременных женщин. Одним из обязательных видов мероприятий является диспансеризация беременных. В чем состоит задача и каковы особенности диспансеризации при беременности по ОМС? С какой целью беременным нужно проходить регулярную диспансеризацию? Каков полный перечень анализов и исследований, которые необходимо сдать в период диспансерного наблюдения по ОМС? Ответим на эти вопросы в данной статье.
Задачи и особенности диспансеризации беременных по ОМС
Диспансеризация является одной из форм амбулаторно-поликлинического обслуживания граждан, застрахованных в системе ОМС. Суть диспансеризации состоит в регулярном наблюдении за здоровьем пациента для профилактики и возможного лечения. Диспансеризация является безвозмездной услугой, предусмотренной как базовой (федеральной) системой ОМС, так и ее территориальной частью. Диспансерное наблюдение беременных в рамках программы ОМС характеризуется следующими задачами:
- Предупреждение и диагностика потенциальных заболеваний и осложнений у женщины в период беременности, родов и периода после рождения ребенка;
- Профилактика патологических проявлений у новорожденного ребенка;
- Постановка на учет беременных женщин, в том числе на ранних сроках.
Реализация этих задач находится в компетенции специализированного лечебного учреждения – женской консультации. Принципы диспансеризации беременных совпадают с общими и частными принципами амбулаторно-поликлинического обслуживания граждан. Предоставление услуг в женской консультации осуществляется на принципах доступности и участковости, когда каждая беременная женщина подлежит постановке на учет и диспансеризации по территориальному принципу. Помимо этого, у женщины есть право выбора лечебного учреждения и лечащего специалиста путем обращения с заявлением на имя руководителя женской консультации и в страховую компанию, выдавшую полис ОМС. В состав отдельных услуг и процедур при диспансеризации по ОМС входят:
- Постановка на учет в консультации, в том числе на ранних неделях беременности;
- Регулярный осмотр специалистами женской консультации, а также врачами общих направлений;
- Прохождение обязательного и дополнительного перечня лабораторных исследований и анализов;
- Физиопсихопрофилактическая подготовка к родам.
Количественные показатели и регулярность прохождения отдельных процедур на стадии диспансеризации предусматриваются профильным федеральным стандартом по оказанию услуг беременным женщинам по программе ОМС.
Перечень услуг и видов помощи при диспансеризации беременных
Система обязательного медстрахования предусматривает перечень обязательных процедур, обследований и анализов, которые предстоит пройти беременной женщине в процессе диспансеризации. Все необходимые обязательные мероприятия проходят по назначению лечащего врача женской консультации и под его наблюдением. В состав обязательных наблюдений входит регулярный осмотр следующими специалистами:
- Акушером-гинекологом;
- Терапевтом;
- Стоматологом;
- Окулистом;
- Отоларингологом.
Периодичность прохождения осмотра у профильного специалиста женской консультации установлена федеральными стандартами и зависит от срока беременности, а также общего состояния пациентки. Осмотр общими специалистами осуществляется не менее одного раза за период беременности, а также по отдельному назначению гинеколога. В перечень обязательных анализов и лабораторных исследований при диспансеризации беременной женщины входят:
- Ультразвуковое исследование (не менее трех раз);
- Общий анализ крови (не менее трех раз);
- Специальные анализы крови на СПИД и сифилис (не менее трех раз);
- Анализы на определение микрофлоры (не менее двух раз);
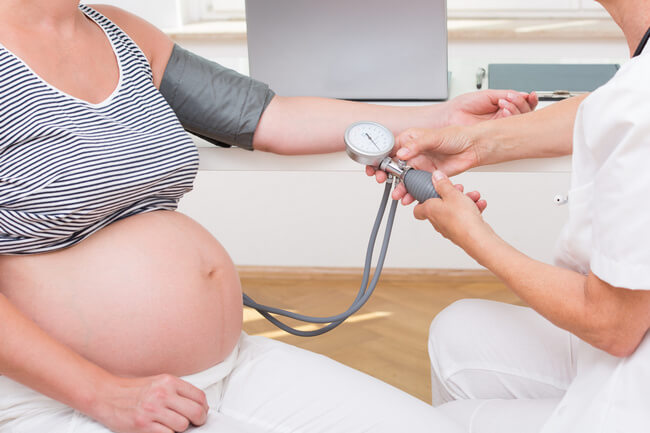
- Измерение артериального давления (при каждом осмотре профильным специалистом).
Периодичность и количество всех видов процедур и анализов может превышать рекомендуемые показатели по решению акушера-гинеколога. Вне зависимости от характера и количества процедур они осуществляются на условиях безвозмездности, так как входят в гарантированный перечень услуг системы обязательного медстрахования. Предоставление лечебной помощи при диспансеризации осуществляется после представления в женскую консультацию общегражданского паспорта беременной женщины, а также полиса ОМС. При постановке на учет в отношении каждого пациента оформляется амбулаторная карта, а в начале дородового отпуска – обменная карта беременной женщины. Этот медицинский документ будет необходимо представить при обращении в роддом.

Помимо этого, при постановке на учет на раннем сроке беременности женщина получает право на дополнительные меры социальной поддержки в виде выплаты пособия. Обязанность по выплате пособия возникает у работодателя беременной женщины, либо у органов соцзащиты населения. Для этого необходимо предоставить справку из женской консультации с указанием на срок обращения для постановки на учет.
Заключение
Диспансеризация беременных проводится с целью выявления заболеваний или патологий на ранних стадиях развития плода. Кроме того, к целям данного мероприятия относятся выявление группы крови женщины, контроль ее физиологических и физических параметров и другое. Без комплекса процедур и обследований, включенных в диспансеризацию, повышается риск неблагополучного течения беременности.
АМБУЛАТОРНОЕ НАБЛЮДЕНИЕ БЕРЕМЕННЫХ В УСЛОВИЯХ ЖЕНСКОЙ КОНСУЛЬТАЦИИ, ДНЕВНОГО СТАЦИОНАРА
Система антенатального наблюдения в Европе сложилась ещё в начале XX в. Её главной целью было снижение МС — женщина находилась под наблюдением специалиста не только во время родов, а значительно более длительное время, что давало больше возможностей для профилактики различных осложнений беременности. Но эти ожидания оправдались далеко не в полной мере. Оказалось, что антенатальный уход влияет на уровень МС только от одной причины — эклампсии. Многие мероприятия оказались либо неэффективными (рутинная пельвиометрия и др.), либо слишком дорогими (выявление и профилактика анемии, обследование на ИППП). Спорным был и вопрос о необходимом количестве посещений женской консультации в течение беременности.
Исследование, проведенное по инициативе ВОЗ в четырёх странах с различными системами оказания помощи беременным (в том числе на Кубе, система здравоохранения которой очень похожа на российскую) и охватившее более 50 000 женщин, доказало, что для снижения количества осложнений у матери и плода достаточно четырёх посещений женской консультации на протяжении всей беременности.
ПРИНЦИПЫ ДИСПАНСЕРИЗАЦИИ БЕРЕМЕННЫХ
Ранний охват беременных врачебным наблюдением. Женщина должна быть взята на учёт при сроке беременности до 12 нед.
· При первом посещении независимо от срока беременности врач женской консультации обязан ознакомиться с амбулаторной картой (или выпиской из нее) женщины из поликлинической сети для выявления экстрагенитальной патологии, наследственного анамнеза, факторов риска возникновения и развития акушерских и перинатальных осложнений. Это позволит своевременно решить вопросы о целесообразности дальнейшего сохранения беременности, рациональном трудоустройстве, установить степень перинатального риска и при необходимости провести комплекс мероприятий по оздоровлению беременной.
· При взятии беременной на учёт врач заводит «Индивидуальную карту беременной и родильницы» (форма № 111/у), куда заносит паспортные данные, результаты подробно собранного анамнеза, включая семейный анамнез, перенесённые в детстве и зрелом возрасте соматические и гинекологические заболевания, операции, переливания крови, особенности менструальной, половой и генеративной функций, а в дальнейшем при каждом посещении записывают все данные опроса, физикального обследования, лабораторных исследований, назначения.
Своевременное обследование. Эффективность раннего взятия беременной на учёт будет полностью нивелирована, если в минимальные сроки (в течение 12–14 дней) полностью не обследовать беременную. В результате обследования определяют возможность вынашивания беременности и степень перинатального риска, а также вырабатывают план ведения беременности в соответствии с группой риска. Важным является проведение пренатального скрининга.
Регулярность наблюдения беременных. Периодичность посещений и объем обследований, необходимость их выполнения врач акушергинеколог должен обсудить с беременной и получить её согласие.
· При нормально протекающей беременности можно установить следующий график посещений женской консультации (табл. 161):
G после первого осмотра явка через 7–10 дней с анализами, заключением терапевта и других специалистов;
G в дальнейшем до 20 нед — 1 раз в месяц;
G с 20 до 28 нед — 2 раза в месяц;
G с 28 до 40 нед — 1 раз в неделю.
· При выявлении соматической или акушерской патологии частота посещений возрастает.
· При неявке женщины к врачу в течение 2 дней после очередного срока необходимо направить к ней на дом участковую акушерку для патронажа.
· Кроме того, дородовый патронаж дважды осуществляют в обязательном порядке: при взятии на учёт и перед родами.
Таблица 16-1. Возможный график посещений женской консультации во время беременности
| № явки | Срок беременности (нед) | Цель |
| до зачатия | Предгравидарная подготовка | |
| до 12 | Сбор анамнеза Клинический осмотр Заполнение обменной карты и карты наблюдения (желательно электронный вариант) Измерение веса и роста женщины, подсчёт индекса массы тела Измерение АД Гинекологический осмотр: осмотр в зеркалах, взятие мазка на онкоцитологию, бимануальное исследование Лабораторные тесты: анализ крови (Hb); посев мочи; кровь на гепатиты B, C, ВИЧ, RW; определение группы крови и Rh-фактора Направление на УЗИ в 10–14 нед Консультирование об образе жизни, правильном питании Предоставление следующей информации (в том числе в письменной форме): телефоны, адреса медицинских учреждений, оказывающих экстренную помощь Информирование о поведении в экстренных ситуациях Выдача буклетов, справочной литературы, книг о беременности, родах, послеродовом периоде (желательна организации специальной библиотеки для беременных) | |
| 14-16 | Обсуждение результатов обследования Измерение АД Общий анализ мочи Направление на УЗИ в 18–20 нед (в консультативный центр) | |
| 18-20 | УЗИ | |
| Обсуждение результатов УЗИ Измерение АД Измерение (гравидограмма) Общий анализ мочи (белок) | ||
| Измерение АД Измерение ВДМ (гравидограмма) Общий анализ мочи (белок) | ||
| Выдача больничного листа (при необходимости) и родового сертификата Измерение АД Измерение ВДМ (гравидограмма) Предоставление информации о курсах подготовки к родам Лабораторные тесты: анализ крови (Hb); общий анализ мочи; кровь на гепатиты В, С, ВИЧ, RW | ||
| Обсуждение результатов обследования Измерение АД Измерение ВДМ (гравидограмма) Общий анализ мочи (общий белок) | ||
| Измерение АД Измерение ВДМ (гравидограмма) Общий анализ мочи (общий белок) Обсуждение места родов, организация посещения выбранного учреждения | ||
| Измерение АД Измерение ВДМ (гравидограмма) Общий анализ мочи (общий белок) | ||
| Измерение АД Измерение ВДМ (гравидограмма) Общий анализ мочи (общий белок) | ||
| Измерение АД Общий анализ мочи (общий белок) Предложение родовозбуждения или бимануального обследования для оценки шейки матки и отслойки нижнего полюса плодного пузыря — в этом случае предложение дополнительного обследования в объёме сокращенной формы биофизического профиля плода |
Профилактика гнойносептических осложнений обязательно должна включать стоматологическую, урологическую и ЛОРсанацию.
Своевременная госпитализация (экстренная или плановая) при возникновении соответствующих показаний позволяет снизить ПС в 8 раз по сравнению с группой женщин, подлежащих стационарному лечению, но своевременно не госпитализированных.
Физиопсихопрофилактическая подготовка к родам.Все беременные должны пройти занятия в «Школе матерей». Желательны также занятия для мужей в «Школе отцов».
Не нашли то, что искали? Воспользуйтесь поиском:
Каждая женщина еще до наступления беременности прикреплена к определенной женской консультации, некоторые предпочитают наблюдение у одного врача в частной клинике. Этот гинеколог должен помогать в планировании беременности и последующем ее ведении.
p, blockquote 1,0,0,0,0 –>
p, blockquote 2,0,0,0,0 –>
Диспансерное наблюдение беременных в женской консультации проводится на основе Положения №244 Министерства здравоохранения РФ. Женские консультации планируют работу с будущими мамами, опираясь и на клинические протоколы. Эти документы определяют необходимое количество посещений гинеколога и перечень обязательных исследований и манипуляций, а также сроки их проведения.
p, blockquote 3,0,0,0,0 –>
Диспансеризация и консультирование беременных и родильниц проводится врачами акушер-гинекологами, а в сельской местности или отдаленных районах, где нет женской консультации, этим занимаются врачи общей практики или семейные врачи.
p, blockquote 4,0,0,0,0 –>
p, blockquote 5,0,0,0,0 –>
Наблюдение начинается с момента постановки на учет. Это рекомендуется делать в сроке до 12 недель, что облегчает определение срока гестации и позволяет полностью обследовать пациентку. Не стоит бежать к гинекологу через несколько дней задержки. В раннем сроке беременность может прерваться без видимых причин, а сохранить ее в большинстве случаев будет невозможно. Врачи рекомендуют становиться на учет после 7-8 недель гестации. Это позволяет провести полное обследование и исключить показания, по которым нельзя сохранять беременность. Если выявляются экстрагенитальные патологии, при которых вынашивать ребенка нельзя, то есть срок до 12 недель, чтобы сделать прерывание (о методах прерывания беременности и оптимальных сроках для этого, читайте в нашей отдельной статье).
p, blockquote 6,0,0,0,0 –>
Разработанные принципы диспансеризации включают следующие моменты:
p, blockquote 7,0,0,0,0 –>
- Осмотр и обследование при постановке на учет и в последующем в определенные критические сроки.
- Оценка состояния здоровья и динамическое наблюдение за ним.
- Выявление осложнений беременности и устранение их.
- Наблюдение за женщинами с экстрагенитальной патологией и определение сроков госпитализации.
- Выявление пороков развития плода с помощью УЗИ, анализов и своевременная коррекция или прерывание гестации.
- Проведение психологической подготовки к родам, формирование правильной мотивации.
- Обучение грудному вскармливанию и правилам обращения с ребенком, гигиеническим навыкам.
- Реабилитация женщин после осложнений родов или непроизвольного аборта.
- Обеспечение взаимодействия с другими лечебными учреждениями, помогающими справиться с патологиями беременных.
Женщина, которая не собирается прерывать беременность, берется на учет в день первой явки к врачу. Гинеколог проводит полный осмотр, выдает направления на анализы и посещение других специалистов. Частота посещений женской консультации зависит от течения гестационного периода, наличия сопутствующих патологий. В самом начале – редкие визиты с интервалом 3-4 недели. К третьему триместру частота увеличивается до одного раза в две недели, а при приближении родов – еженедельно.
p, blockquote 8,0,0,0,0 –>

p, blockquote 9,0,1,0,0 –>
За всю беременность посещение гинеколога происходит не меньше 10 раз. Также необходимо проконсультироваться у терапевта не менее двух раз в плановом порядке. При постановке на учет обязательно проводят осмотр стоматолог, офтальмолог, отоларинголог, эндокринолог.
p, blockquote 10,0,0,0,0 –>
При необходимости, частота посещения профильных специалистов увеличивается. Экстрагенитальная патология может потребовать консультации дополнительных врачей: невролога, хирурга, кардиолога.
p, blockquote 11,0,0,0,0 –>
Если женщина не является в женскую консультацию в течение двух дней после установленного срока, то врач должен выяснить причину ее отсутствия и назначить новую дату.
p, blockquote 12,0,0,0,0 –>
Проведение диспансеризации позволяет своевременно выявить осложнения, при которых необходима плановая или экстренная госпитализация. Это в 8 раз снижает перинатальную смертность. Хронические заболевания печени, сердца, легких и других органов, сахарный диабет требуют врачебного наблюдения и принятия решения о методах и сроках родов. Поэтому часто пациентку отправляют в больницу на обследование и коррекцию состояния в начале, середине и на 36 неделе гестации.
p, blockquote 13,0,0,0,0 –>
p, blockquote 14,0,0,0,0 –>
Женщинам, стоящим на диспансерном учете, рекомендуют посещать специальные «школы для беременных», которые проводят занятия при женских консультациях. Там обучают правилам гигиены в период вынашивания ребенка, обсуждают принципы питания, поведение в родах и после них. Для будущих отцов также проводятся специальные занятия.
p, blockquote 15,0,0,0,0 –>
Обязательные анализы и исследования
План диспансеризации беременной включает набор обязательный лабораторных и инструментальных исследований, проведение которых связано с разными сроками гестации. При постановке на учет врач обязательно проводит осмотр, взвешивание. Влагалищное исследование необходимо для определения:
p, blockquote 16,0,0,0,0 –>
- соответствия размера матки сроку беременности;
- наличия воспалительных процессов в половых путях;
- состояния шейки матки;
- отклонений развития половых органов.
Берутся влагалищные мазки на флору и онкоцитологию, по их результатам проводится необходимое лечение.
p, blockquote 17,0,0,0,0 –>
Измеряются размеры таза. В зависимости от степени сужения или искривления решается вопрос о возможности естественного родоразрешения.
p, blockquote 18,1,0,0,0 –>
В карту беременной вносятся данные всех измерений, а также семейный и акушерско-гинекологический анамнез, наличие профессиональных вредностей и вредных привычек. Для определения группы риска имеет значение:
p, blockquote 19,0,0,0,0 –>
- количество беременностей и родов;
- наличие самопроизвольных выкидышей и срок, когда это происходило;
- осложнения вынашивания в прошлом;
- состояние здоровья рожденных детей;
- наличие наследственных и врожденных отклонений.
При постановке на учет выдаются направления на следующие исследования:
p, blockquote 20,0,0,0,0 –>
- клинический анализ крови и мочи;
- анализы на сифилис, ВИЧ, гепатиты;
- группа крови и резус-фактор;
- глюкоза, коагулограмма;
- кал на гельминтов;
- ЭКГ.
В последующем анализ крови назначают раз в месяц, мочу сдают перед каждым посещением консультации. При нормальном течении беременности уровень сахара повторно определяют в 36-37 недель. В этом же сроке повторно сдается коагулограмма, проводится ЭКГ. Исследование на сифилис и ВИЧ повторяется в 30 недель и перед родами.
p, blockquote 21,0,0,0,0 –>
Диспансеризация включает обязательное трехкратное УЗИ:
p, blockquote 22,0,0,0,0 –>
- В 10-11 недель для выявления грубых нарушений развития, формирования плаценты.
- В 20 недель – определение состояния внутренних органов, их пороков.
- 32-34 недели – фетометрия, соответствие плода сроку гестации.
При патологическом течении беременности могут проводиться внеплановые УЗИ.
p, blockquote 23,0,0,0,0 –>
Группы риска
p, blockquote 24,0,0,0,0 –>
Диспансеризация беременных по группам и факторам риска позволяет провести профилактику осложнений. Выделяют следующие группы риска:
p, blockquote 25,0,0,0,0 –>
- перинатальная патология плода;
- акушерские заболевания;
- экстрагенитальные болезни.
При определении перинатального риска для плода проводится оценка по 52 пренатальным факторам, которые включают:
p, blockquote 26,0,0,0,0 –>
- социально-бытовые условия;
- данные акушерского анамнеза;
- сопутствующие заболевания;
- осложнения, которые возникают в течении гестационного периода;
- оценка внутриутробного состояния плода.
Интранатальные факторы объединены в группы, которые увеличивают риск со стороны матери, плода или пуповины и плаценты.
p, blockquote 27,0,0,1,0 –>
При оценке состояния производится балльная оценка каждому фактору. После подсчета их суммы, определяют степень риска. Если набрано более 10 баллов – это высокий риск, средним считают от 5 до 9 и низким – менее 5.
p, blockquote 28,0,0,0,0 –>
В соответствии с выделенной группой проводится профилактика развития осложнений.
p, blockquote 29,0,0,0,0 –>
Профилактические мероприятия
Акушерские патологии сказываются не только на состоянии новорожденного, но могут повлиять и на дальнейшее здоровье матери. От того, проходят ли беременные диспансеризацию, зависит успешное завершение беременности.
p, blockquote 30,0,0,0,0 –>
Женщинам, у которых имеется риск невынашивания, назначаются препараты прогестерона в раннем сроке, при необходимости – госпитализация в критические периоды.
p, blockquote 31,0,0,0,0 –>
Артериальная гипертензия до зачатия или в прошлые беременности увеличивает риск развития гестоза. В таком случае проводится профилактика сосудистых нарушений, назначается диета с небольшим содержанием соли, богатая белком и витаминами.
p, blockquote 32,0,0,0,0 –>
Риск кровотечения требует контроля картины крови и коагулограммы. Чрезмерная вязкость крови также подлежит коррекции, т.к. учащает число тромбозов. В родах и после них также проводится профилактика кровотечения.
p, blockquote 33,0,0,0,0 –>
Пациенток с высокой степенью риска госпитализируют в 36 недель для выбора плана ведения родов, осмотр обязательно проводится заведующим отделением. Определяется возможность родов естественным путем или имеются показания для кесарева сечения.
p, blockquote 34,0,0,0,0 –>
Как беременность влияет на женский организм и какие происходят в нем изменения? Об этом по ссылке.
p, blockquote 35,0,0,0,0 –> p, blockquote 36,0,0,0,1 –>