Содержание
- 0.1 Токсикоз тошнота и рвота беременных
- 0.2 Симптомы раннего токсикоза.
- 0.3 Существует 3 степени токсикоза беременных:
- 0.4 Советы при тошноте и рвоте беременных.
- 1 Когда при беременности начинается токсикоз?
- 2 Причины появления токсикоза на ранних сроках
- 3 Можно ли предупредить появление токсикоза?
- 4 Что такое токсикоз беременных?
- 5 Формы токсикозов у беременных
- 6 Причины токсикоза беременных
- 7 Симптомы токсикоза беременных
- 8 Диагностика токсикоза беременных
Токсикоз тошнота и рвота беременных
Токсикоз частое недомогание во время беременности. Как правило, токсикоз возникает в самом начале беременности, и прекращается после 12-14 недель. На развитие токсикоза первой половины беременности влияют хронические желудочно-кишечные заболевания, заболевания щитовидной железы, неправильное питание, нервное перенапряжение.
Симптомы раннего токсикоза.
Существует 3 степени токсикоза беременных:
Токсикоз.Легкая степень.
Тошнота и рвота не чаще, чем 5 раз в сутки, чаще натощак.Рвота при токсикозе может быть вызвана пищей или запахом. Снижается аппетит и возрастает нервное напряжение. Потери веса нет.
Токсикоз средней тяжести.
Тошнота и рвота не чаще, чем 10 раз в сутки. У беременной появляется слабость, головокружение. Возможно понижение артериального давления. Потеря веса при токсикозе средней тяжести составляет 2-3 кг в месяц.
Токсикоз тяжелая степень. Неукротимая рвота беременных.
Тошнота и рвота при тяжелой степени токсикоза повторяется до 20-25 раз в сутки. Из-за того, что тошнота и рвота повторяется ночью, возникает нарушение сна. Потеря веса может достигнуть более 8-10 кг в месяц. Из-за частой рвоты происходит обезвоживание и нарушение всех видов обмена. Кожа беременной при тяжелой степени токсикоза становится сухой. Температура тела повышается до 37,2-37,5 градусов, пульс учащается, снижается артериальное давление, понижается выделение мочи.
При Рвота в 14 недель. Нормально ли? до 3-х раз в день, без ухудшения самочувствия, лечения не требуется. Постарайтесь больше отдыхать и обязательно контролируйте вес и артериальное давление.
Советы при тошноте и рвоте беременных.
Чтобы облегчить симптомы тошноты, ешьте небольшими порциями каждые 2-3 часа. Старайтесь завтракать, не вставая с постели, а после завтрака некоторое время полежите. Ешьте на завтрак продукты содержащие белки и молочные продукты. Старайтесь есть больше жидкой или полужидкой пищи. При тошноте ешьте не горячую пищу.

То, что во время беременности начинает тошнить по утрам, знают практически все. Этот признак считается настолько же верным, как и не менее знаменитая «тяга к солененькому». Но, в отличие от спонтанной любви к огурчикам, с токсикозом действительно приходится сталкиваться большинству женщин, ожидающих появление малыша на свет. Так что же собой представляет ранний токсикоз и как можно облегчить это состояние?
Когда при беременности начинается токсикоз?
В какой именно момент начнется недомогание, не сможет сказать ни один врач, тем более что от 40 до 50% беременных женщин от токсикоза в принципе не страдают. Но статистически было выявлено, что у большинства будущих мам симптомы начинают проявляться на 5-ой или 6-ой неделе беременности и продолжаются до конца первого триместра (12-ая неделя), после окончания формирования плаценты неприятные ощущения начинают идти на спад и полностью исчезают.
В редких случаях токсикоз может проявиться уже на 2-ой неделе и продолжаться вплоть до 15-ой (например, такое часто встречается при многоплодной беременности). Если после окончания первого триместра состояние не меняется в лучшую сторону, имеет смысл проконсультироваться с врачом, своевременная диагностика поможет избежать развития более серьезных патологий.
Помимо тошноты и рвоты к другим признакам раннего токсикоза можно отнести:
- повышенное слюноотделение;
- снижение артериального давления;
- тахикардию;
- сонливость и усталость;
- дерматиты (кожный зуд).
При острой форме также встречаются более серьезные осложнения, такие как бронхиальная астма или мышечные спазмы.
Причины появления токсикоза на ранних сроках
Единой и научно подтвержденной версии, объясняющей, почему начало беременности зачастую сопровождается этим неприятным состоянием, не существует. Есть несколько гипотез, причем ни одна из них не исключает другую:
- Гормональный фон. Первый триместр – этап полной перестройки организма женщины для выполнения новой функции. Этот процесс сопровождается выработкой больших доз гормонов, которые, несмотря на их необходимость, не всегда положительно влияют на общее состояние.
- Иммунная реакция. Первоначально тело матери воспринимает плод как инородный объект, так как его ДНК лишь на половину совпадает с ее собственным. Поэтому иммунитет отвечает на «вторжение», что в результате выражается в форме недомогания.
- Нервно-рефлекторная гипотеза. Пока плод прикрепляется к стенке матки, он раздражает внутренние рецепторы, в результате чего возникает повышенное возбуждение в подкорковой структуре, которая помимо всего прочего отвечает за обоняние, вкусовое восприятие и рвотный рефлекс. Со временем организм матери привыкает к новому раздражителю и негативный эффект исчезает.
- Психосоматическая (психогенная) причина. Существует мнение, что симптомы токсикоза связаны с чрезмерным стрессом, страхами и переживаниями будущей матери, ее неготовностью к беременности и рождению ребенка. Против данной гипотезы говорит тот факт, что многие женщины чувствуют первые признаки токсикоза еще до того, как узнают о своем изменившемся положении.
Существует также ряд факторов, наличие которых способно усугубить протекание раннего токсикоза. К ним можно отнести:
- наличие вредных привычек (курение, алкоголь, наркотики);
- наследственную предрасположенность;
- хронические или острые заболевания ЖКТ;
- тяжелые инфекционные заболевания;
- избыточный вес;
- нестабильное психо-эмоциональное состояние, стресс.
К сожалению, даже отсутствие всех вышеперечисленных факторов не гарантирует, что начало беременности пройдет без осложнений. От токсикоза могут страдать даже молодые женщины, ведущие здоровый образ жизни.
Можно ли предупредить появление токсикоза?
Гарантированных методов профилактики раннего токсикоза не существует, но при соблюдении определенных рекомендаций можно уменьшить его интенсивность, а в некоторых случаях даже полностью предотвратить. Еще на этапе планирования беременности следует:
- отказаться от вредных привычек;
- пройти комплексное обследование и лечение (инфекционные заболевания, условнопатогенная микрофлора);
- наладить режим дня и питание;
Часто задаваемые вопросы
Что такое токсикоз беременных?
Токсикозы беременных – это группа синдромов, осложняющих течение нормально протекающей беременности. Они не являются отдельными заболеваниями, а лишь служат индикатором снижения адаптационных возможностей женщины во время вынашивания ребенка. Токсикозы появляются только при беременности и после нее пропадают. В медицине существует множество теорий возникновения токсикозов у беременных женщин, однако точный механизм их развития до сих пор не установлен.
Формы токсикозов у беременных
Токсикозы (гестозы) беременных делят на три большие группы. К первой группе относят ранние токсикозы, которые чаще всего появляются у беременной в первые три месяца беременности. Вторую группу формируют патологии, наблюдаемые во второй половине беременности (обычно в последние два месяца). Их называют поздними токсикозами. Они наиболее опасны для жизни, поскольку быстро приводят к сердечной недостаточности, почечной недостаточности, легочной недостаточности, плацентарной недостаточности, что может закончиться смертью матери или вызвать тяжелые нарушения в развитии у плода, из-за гипоксии (недостаточности поступления кислорода) или замедления поступления необходимых питательных веществ. В третью группу включены редкие формы токсикозов. Эти токсикозы могут появляться как в первой, так и во второй половине беременности.
Формы токсикозов у беременных женщин
Формы токсикозов
Виды токсикозов
Ранние токсикозы
- рвота беременных;
- гиперсаливация (слюнотечение).
Поздние токсикозы
(чаще их называют гестозами)
I. Артериальная гипертензия, вызванная беременностью.
- преэклампсия;
- эклампсия.
II. Хроническая артериальная гипертензия любого происхождения, несвязанная напрямую с беременностью.
III. Хроническая артериальная гипертензия любого происхождения, несвязанная напрямую с беременностью с преэклампсией либо эклампсией.
- хроническая артериальная гипертензия с преэклампсией;
- хроническая артериальная гипертензия с эклампсией.
Редко встречающиеся токсикозы
- дерматозы беременных;
- остеомаляция беременных;
- острая жировая дистрофия печени беременных;
- желтуха беременных;
- хорея беременных.
Причины токсикоза беременных
Существует большое количество научных гипотез, которые в той или иной степени объясняют возникновение ранних и поздних токсикозов. Если говорить о ранних токсикозах, то здесь ученные отдают предпочтение мультифакториальной теории. В ней говориться, что ранний токсикоз – это состояние, развивающееся при одновременном воздействии на беременную женщину определенных факторов риска, таких как генетическая предрасположенность, гормональный дисбаланс, стресс, нарушения в работе желудочно-кишечной и иммунной систем.

Некоторые врачи больше склоняются к монофакториальным гипотезам. К примеру, ранний токсикоз можно объяснить наличием в крови у беременной очень высоких концентраций В-ХГЧ (бета-субъединица хорионического гонадотропина человека). При таких уровнях данный гормон неблагоприятно действует на ЦНС (центральную нервную систему), что и вызывает характерные для ранних сроков беременности симптомы (тошноту, рвоту, слюнотечение и др.).
Причины развития поздних токсикозов также не установлены. Выдвигаются предположения, что в основе их появления лежат нарушения иммунологического характера, при которых иммунные клетки матери вырабатывают антитела к некоторым компонентам плода, попадающих через плаценту в кровеносную систему матери. В результате встречи антител с этими компонентами, образуются комплексы антиген – антитело, оседающие на стенках сосудах, что в последующем приводит к генерализованному эндотелиозу (распространенному воспалению внутренней оболочки сосудов) и повреждению различных органов (головного мозга, почек, печени, надпочечников и др.), из-за чего и появляются поздние токсикозы. К этой теории также нередко присоединяют генетику, считая, что в некоторых случаях, развитие гестоза может быть частично обусловлено наследственной предрасположенностью.
Причины редко встречающихся токсикозов (дерматозов беременных, остеомаляции беременных, желтухи беременных и др.) различны. Все зависит от конкретного их вида. Например, хорея беременных является следствием дисфункции паращитовидных желез, в результате чего нарушается обмен кальция. Желтуха у беременных появляется в результате внутрипеченочного холестаза (нарушения продвижения желчи из печени в желчный пузырь) этиология которого неизвестна. Развитие дерматозов, остеомаляции, острой жировой дистрофии печени у беременных женщин объясняется некоторыми генетическими предрасположенностями, которые способствуют появлению данных патологий.
Симптомы токсикоза беременных
Рвота беременных – клинический синдром и вид раннего токсикоза, а не только отдельный симптом. Этот синдром встречается у 50 – 80% всех беременных женщин и служит наиболее ранним признаком нарушения их адаптации к беременности. Рвота, как симптом, является основным показателем данного синдрома. Частота рвоты бывает разной (от 3 до 15 раз в сутки независимо от приема какой-либо еды или времени суток). Помимо нее, при «рвоте беременных» также наблюдаются и другие симптомы, такие как лихорадка, тошнота, снижение массы тела, нарушение аппетита, слюнотечение, сердцебиение, сухость и пожелтение кожных покровов, обмороки, головокружение, головная боль, слабость.
Гиперсаливация (слюнотечение) – это один из видов токсикозов, который чаще всего встречается на ранних сроках беременности и периодически ассоциируется с рвотой беременных. Слюнотечение может иметь место и на более поздних сроках беременности. Интенсивность и частота выделения слюны у беременных женщин всегда варьирует. При гиперсаливации у них также может снижаться аппетит, ухудшаться настроение и возникать бессонница. При выраженном отделении слюны у женщин обезвоживается организм, кожа вокруг рта подвергается мацерации (размягчению).

Поздние токсикозы (гестозы) – это группа синдромов (совокупностей нескольких симптомов), возникающих чаще всего после 20 недели беременности и характеризующихся наличием у пациенток артериальной гипертензии (повышенного артериального давления) и различной выраженности полиорганной недостаточности (дисфункции нескольких органов). На данный момент имеется множество клинических классификаций поздних гестозов, однако фактически, существуют только два их основных вида – преэклампсия и эклампсия.
Преэклампсия является грозным осложнением беременности. Этот синдром нередко приводит к серьезным нарушениям в организме матери и плода. При преэклампсии у матери может развиться острая почечная, сердечная и печеночная недостаточность, случиться инсульт, произойти отслойка плаценты. Также преэклампсия может вызвать некоторые задержки в развитии ребенка, спровоцировать его внутриутробную гибель и др. Главными признаками данного синдрома служат увеличение артериального давления, протеинурия (выделение белка с мочой), отеки, увеличение массы тела, снижение суточного диуреза (выделения из организма мочи), головные боли, присутствие печеночной и почечной недостаточности.
Эклампсия – это не что иное как преэклампсия, только с наличием генерализованных (распространенных) судорог. Таким образом, эклампсию можно рассматривать как нежелательное и серьезное осложнение преэклампсии. Появление эклампсии на фоне преэклампсии свидетельствует о значительном поражении центральной нервной системы у беременной женщины, которое может привести как к ее гибели, так и к смерти ребенка, из-за массивного кровоизлияния в мозг матери. Эклампсия может наступать до родов, во время них или после (обычно в течение первых 48 часов). Наиболее часто (в 60 – 75% случаев) встречается дородовая эклампсия. Ее предвестниками могут быть значительные головные боли, снижение остроты зрения, болезненность в груди.
Эклампсия может проявляться в нескольких клинических вариантах:
- в форме единственного судорожного приступа;
- в форме экламптического статуса (когда судороги появляются более 2 раз, и так может быть до 100 и более раз);
- в бессудорожной форме (когда пациентка просто теряет сознание и судорог у нее совсем не наблюдается);
- в форме эклампсической комы (после судорожного приступа пациентка входит в состояние комы).
Дерматозы беременных – группа аллергических поражений кожи, которые встречаются при беременности (наиболее часто в третьем триместре). Проявляются они по-разному, в виде высыпаний на кожном покрове по типу крапивницы, эритемы, экземы, дерматита и др. Причина развития таких дерматозов точно не установлена, однако многие предполагают, что их возникновение может быть связано с застоем желчи внутри печени, который может быть провоцирован многими факторами. В частности, выдвигается теория о том, что внутрипеченочный холестаз является следствием сдавления участка печени увеличенной маткой.
Самым распространенным видом дерматозов беременных считается «зуд беременных». Характеризуется он локальными или генерализованными (распространенными) зудящими ощущениями (похожи по интенсивности на чесотку), приносящими женщинам выраженное раздражение, нарушающие их сон, в связи с чем у них возникают усталость и снижение трудоспособности. В некоторых случаях «зуд беременных» сопровождается диареей. Длительность данной патологии бывает разной. Чаще всего она проходит через 2 – 7 дней после родов. Со стороны печени обычно никаких особых проявлений нет. Она не увеличивается в размерах. В правом подреберье не чувствуется болезненность. Желтухи тоже не бывает в таких случаях.
Остеомаляция беременных – патология, при которой во время беременности снижается прочность различных костей. Происходит это из-за нарушения фосфорно-кальциевого обмена в организме, в результате чего существенно замедляется минерализация костной ткани. Она постепенно становиться хрупкой и неспособной выдерживать физические нагрузки. Причинами нарушения фосфорно-кальциевого обмена могут быть сопутствующие беременности заболевания почек, паращитовидных желез, желудка, кишечника, печени, дефицит кальция, фосфора, витамина Д и др.
Клинически остеомаляция характеризуется болезненными ощущениями в руках, ногах, болями в спине, болями в пояснице, в зоне крестца, малого таза. Боли чаще всего усиливаются при физических нагрузках, ходьбе, подъеме по лестнице. Помимо болевого синдрома у таких пациенток возникает повышенная утомляемость, слабость, изменяется правильная походка, деформируется грудная клетка, позвоночник, появляются патологические переломы. В тяжелых случаях наблюдается серьезная деформация костей малого таза, вследствие чего роды натуральным путем становятся противопоказанными, из-за чего прибегают к кесареву сечению. После родоразрешения состояние больных при соответствующем лечении, как правило, заметно улучшается, однако в некоторых случаях возможны неблагоприятные последствия в виде деформации различных костей.
Острая жировая дистрофия печени беременных – один из видов токсикозов беременных. Некоторые клиницисты считают данную патологию осложнением преэклампсии. Известно, что при этой патологии в клетках печени откладывается значительное количество жира, из-за чего они набухают и увеличиваются в размерах, теряя при этом свои функции. Массивного разрушения гепатоцитов (клеток печени) при таком ожирении не происходит. Механизм развития острой жировой дистрофии во время беременности остается для многих загадкой. Выдвигается много теорий ее появления (генетическая, аутоиммунная, токсическая и др.), однако ни одна из них не доказана научно.
Основными симптомами острой жировой дистрофии печени, как правило, служат тошнота, рвота, зуд кожи, слабость, одышка, сердцебиение, головные боли, изжога. В самом начале эти симптомы могут быть не столь выраженными. В течение 1 – 3 недель они постепенно нарастают (из-за все большего отложения жира внутри печени). Тогда же возникают новые признаки патологии, связанные с печеночной дисфункцией – асцит (скопление жидкости внутри брюшной полости), геморрагический синдром, желтуха (пожелтение кожных покровов). В более поздних стадиях у таких пациенток развивается ДВС-синдром с многочисленными кровотечениями внутри разнообразных органов (почек, головного мозга, поджелудочной железы и др.).
Желтуха беременных (или внутрипеченочный холестаз беременных) – патология с неизвестной этиологией (происхождения), возникающая в 80% случаев в третьем триместре беременности и характеризующаяся пожелтением кожных покровов у беременной женщины. Как правило, такое пожелтение выражено слабо или умеренно и исчезает вскоре после родов, через 1 – 2 суток. Помимо желтухи также могут встречаться кожный зуд, тошнота, рвота, боли в животе, общее недомогание, диарея. Кожный зуд является преобладающим симптомом при данной патологии. Он нередко возникает раньше пожелтения кожи. Сильно чешутся у женщин ладони и стопы, зудящие ощущения могут локализоваться и на коже других областей тела. Кожный зуд может появляться как днем, так и ночью, причем в последнем случае, его интенсивность выше.
Хорея беременных (тетания беременных) – редчайший вид токсикозов. При данном недуге у беременных женщин возникают судороги мышц, локализованных в области различных участков тела. Обычно спазмируются мышцы лица, нижних и верхних конечностей, туловища, желудка, гортани. Основной причиной хореи беременных является гипокальциемия (низкое содержание в крови кальция), вызванная недостаточной функцией паращитовидных желез. Снижение функции этих желез может быть обусловлено генетической предрасположенностью, аутоиммунными заболеваниями. Очень часто данная патология встречается во время беременности у женщин, перенесших в прошлом тиреоидэктомию (удаление щитовидной железы).
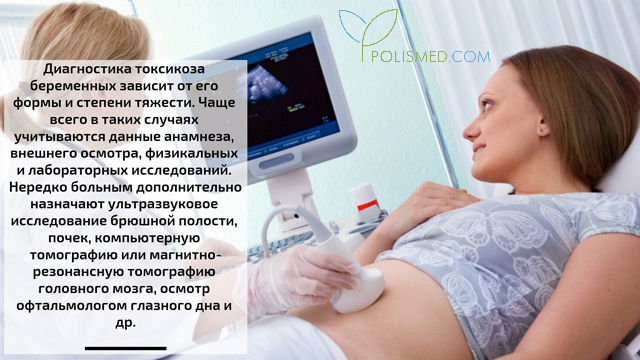
Диагностика токсикоза беременных
Диагностика токсикоза беременных зависит от его формы и степени тяжести. Чаще всего в таких случаях учитываются данные анамнеза, внешнего осмотра, физикальных и лабораторных исследований. Нередко больным дополнительно назначают ультразвуковое исследование (УЗИ) брюшной полости, почек, компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) головного мозга, осмотр офтальмологом глазного дна и др.
Диагноз гиперсаливации ставят на основании жалоб пациента и характерных для данного синдрома внешних признаков (обильное выделение слюны, снижение аппетита, ухудшение настроения, наличие бессонницы, мацерации кожи вокруг рта).
Для диагностики рвоты беременных применяют некоторые физикальные (измерение массы тела, артериального давления) и лабораторные (общий анализ мочи, общий анализ крови, биохимический анализ крови) методы исследований. Кроме результатов данных исследований также учитывают общее состояние пациентки, симптомы и их выраженность. На основании всего этого не только ставят диагноз, но и производят оценку степени тяжести рвоты беременных. Обозначение в диагнозе этой степени играет ключевое значение, поскольку она определяет тактику лечения.
Диагностические показатели рвоты беременных и ее степени тяжести
Диагностический показатель
Степени тяжести рвоты беременных
Легкая степень
Средняя степень
Тяжелая степень
Частота рвоты в течение 24 часов