Содержание
Плацента (послед, детское место) является важной эмбриональной структурой, плотно прилегающей к внутренней стенке матки и обеспечивающей контакт между организмами матери и плода. В процессе беременности плацента обеспечивает питание плода и его дыхание, помимо этого она выполняет защитную, иммунную и гормональную функции.

Физиологическое расположение плаценты
Физиологическим принято считать расположение плаценты в области задней и боковых стенок тела или дна матки, т. е. в зонах наилучшего кровоснабжения мышца матки. Прикрепление плаценты к задней стенке является оптимальным, так как способствует ее защите от случайных повреждений.
В случае, если плацента крепится настолько низко, что в определенной степени перекрывает собой внутренний зев, говорят о предлежании плаценты. В акушерстве и гинекологии предлежание плаценты встречается в 0,1-1 % от всех родов. При полном перекрывании плацентой внутреннего зева, возникает вариант полного предлежания плаценты. Такой тип патологии встречается в 20-30 % случаях от числа предлежаний. При частичном перекрывании внутреннего зева состояние расценивается, как неполное предлежание плаценты (частота 35-55 %). При локализации нижнего края плаценты в III триместре на расстоянии менее 5 см от внутреннего зева диагностируется низкое расположение плаценты.
При предлежании плаценты на всех сроках беременности наиболее частым и грозным осложнением является кровоточение. При появлении кровянистых выделений из половых путей любой интенсивности беременная должна быть в кратчайшие сроки бригадой скорой помощи доставлена в ближайший родильный дом.
Предлежание плаценты – очень грозный диагноз, частота перинатальной смертности при предлежании плаценты достигает 7- 25 %, а материнской, обусловленной кровотечением и геморрагическим шоком, – 3%. Беременность при полном предлежании плаценты почти всегда завершается досрочно, а дети, соответственно, рождаются недоношенными, что является основной причиной заболеваемость и смертности недоношенных новорожденных.
Предлежание плаценты чаще бывает обусловлено патологическими изменениями эндометрия, нарушающими процесс прикрепления плодного яйца и формирование хориона.
Такие изменения могут вызываться:
- воспалениями (цервицитами, эндометритами),
- оперативными вмешательствами (диагностическим выскабливанием, хирургическим прерыванием беременности, консервативной миомэктомией, кесаревым сечением, перфорацией матки),
- многократными осложненными родами.
К числу возможных причин предлежания плаценты причисляются:
- эндометриоз,
- миома матки,
- аномалии матки (гипоплазия, двурогость),
- многоплодная беременность.
В связи с названными факторами нарушается своевременность имплантации плодного яйца в верхних отделах полости матки, и его прикрепление происходит в нижних сегментах. Предлежание плаценты чаще развивается у повторно беременных (75%), чем у первородящих женщин.
Ведущими проявлениями предлежания плаценты служат повторные маточные кровотечения различной степени выраженности. Во время беременности кровотечения, обусловленные предлежанием плаценты, фиксируются у 34 % женщин, в процессе родов – у 66 %. Кровотечение может развиваться в разные сроки беременности – от I триместра до самых родов, но чаще – после 30 недели беременности. Накануне родов в связи с периодическими сокращениями матки частота и интенсивность кровотечений обычно усиливается.
Причиной кровотечений служит повторяющаяся отслойка предлежащей части плаценты, возникающая в связи с неспособностью последа растягиваться вслед за стенкой матки при развитии беременности или родовой деятельности. При отслойке происходит частичное вскрытие межворсинчатого пространства, что сопровождается кровотечением из сосудов матки. Плод при этом начинает испытывать гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене. При предлежании плаценты кровотечение может провоцироваться физической нагрузкой, кашлем, половым актом, натуживанием при дефекации, влагалищным исследованием, тепловыми процедурами (горячей ванной, сауной).
Интенсивность и характер кровотечения обычно обусловлены степенью предлежания плаценты. Для полного предлежания плаценты характерно внезапное развитие кровотечения, отсутствие болевых ощущений, обильность кровопотери. В случае неполного предлежания плаценты кровотечение, как правило, развивается ближе к сроку родов, особенно часто – в начале родов, в период сглаживания и раскрытия зева. Чем больше степень предлежания плаценты, тем раньше и интенсивнее бывает кровотечение. Кровотечения при предлежании плаценты характеризуются наружным характером, внезапностью начала без видимых внешних причин (часто в ночное время), выделением алой крови, безболезненностью, обязательным повторением.
Во II-III триместрах беременности локализация плаценты может меняться за счет трансформации нижнего маточного сегмента и изменения роста плаценты в направлении лучше кровоснабжаемых областей миометрия. Этот процесс в акушерстве именуется «миграцией плаценты» и завершается к 34-35 неделе беременности.
Наиболее безопасным объективным методом выявления предлежания плаценты, который широко используют акушеры-гинекологи, является УЗИ. В ходе эхографии устанавливается вариант (неполный, полный) предлежания плаценты, размер, структура и площадь предлежащей поверхности, степень отслойки при кровотечении, наличие ретроплацентарных гематом, угроза прерывания беременности, определяется «миграция плаценты» в процессе динамических исследований.
Тактика ведения беременности при предлежании плаценты определяется выраженностью кровотечения и степенью кровопотери. В I-II триместре при отсутствии кровянистых выделений беременная с предлежанием плаценты может находиться под амбулаторным наблюдением акушера-гинеколога. При этом рекомендуется охранительный режим, исключающий провоцирующие кровотечение факторы (физическую активность, половую жизнь, стрессовые ситуации и т. д.)
На сроке гестации свыше 24 недель или начавшемся кровотечении наблюдение беременности проводится в условиях акушерского стационара. Лечебная тактика при предлежании плаценты направлена на максимальную пролонгацию беременности. Назначается постельный режим, препараты со спазмолитическим и токолитическим действием, проводится коррекция железодефицитной анемии (препараты железа).
Тактика ведения беременности и родов при предлежании плаценты определяется сроком беременности, наличием кровяных выделений и их интенсивностью.
Во 2 триместре беременности при предлежании плаценты по результатам УЗИ и в отсутствие кровяных выделений пациентка наблюдается в женской консультации. Алгоритм обследования не отличается от общепринятого стандарта, за исключением дополнительного определения показателей гемостаза в крови. Беременной рекомендуют исключение физических нагрузок, поездок, половой жизни. Регулярно (через 3—4 нед) следует проводить УЗИ, чтобы проследить миграцию плаценты.
При появлении кровяных выделений женщину госпитализируют. Дальнейшая тактика определяется величиной кровопотери и локализацией плаценты. При массивной кровопотере производится малое кесарево сечение; при незначительных кровяных выделениях — терапия, направленная на сохранение беременности под контролем показателей гемостаза. Лечение заключается в назначении постельного режима, введении спазмолитиков.
В зависимости от показателей гемостаза проводят заместительную (свежезамороженная плазма), дезагрегационную (курантил, трентал) терапию или использование лекарственных препаратов, направленных на активацию гемостаза и улучшение микроциркуляции (дицинон). Одновременно проводят антианемическую терапию. Осуществляется ультразвуковой контроль за расположением плаценты.
В 3 триместре беременности при предлежании плаценты без кровяных выделений вопрос о госпитализации решается индивидуально. Если пациентка живет недалеко от родильного дома и может за 5—10 мин доехать до него, то возможно ее наблюдение врачами женской консультации до 32—33 нед. Если местожительство беременной значительно удалено от лечебного учреждения, ее нужно госпитализировать раньше.
При обильных кровяных выделениях показано срочное родоразрешение — чревосечение и кесарево сечение в нижнем маточном сегменте независимо от срока беременности.
При отсутствии кровяных выделений возможно пролонгирование беременности до 37—38 нед, после чего при любом варианте предлежания плаценты с целью профилактики массивного кровотечения в плановом порядке производится кесарево сечение. Во время кесарева сечения, особенно при расположении плаценты на передней стенке матки, возможно усиление кровотечения вплоть до массивного, которое обусловлено нарушением сократительной способности нижнего сегмента, где располагается плацентарная площадка. Причиной кровотечения может быть также часто наблюдаемое при этой патологии плотное прикрепление или приращение плаценты.
При расположении плаценты на передней стенке опытный врач может провести кесарево сечение в нижнем сегменте матки. В этом случае необходимо сделать разрез на матке и плаценте и продолжить его в сторону, не отслаивая плаценту от стенки матки. Быстро извлечь плод и отделить в последующем плаценту от стенки матки рукой.
Начинающий врач для снижения кровопотери может произвести корпоральное кесарево сечение.
Если в процессе кесарева сечения появляется массивное кровотечение, которое не купируется после ушивания разреза на матке и введения утеротонических средств, необходима перевязка подвздошных артерий. При отсутствии эффекта приходится прибегать к экстирпации матки.
При наличии ангиографической установки производят эмболизацию маточных артерий сразу после извлечения плода с целью профилактики массивного кровотечения. Она особенно целесообразна при своевременной ультразвуковой диагностике вращения плаценты во время беременности. При выявлении такового на операционном столе перед чревосечением производят катетеризацию маточных артерий и после извлечения плода — их эмболизацию. Эмболизация маточных артерий дает возможность при истинном приращении (врастании) плаценты произвести органосохраняющую операцию: иссечь часть нижнего сегмента и наложить швы на дефект, сохранив матку. Если эмболизацию сосудов осуществить невозможно, то при врастании для снижения кровопотери следует произвести экстирпацию матки, не отделяя плаценту.
Во время оперативного родоразрешения аппаратом для интраоперационной реинфузии аутологичной крови собирают кровь для последующей реинфузии.
При неполном предлежании плаценты, отсутствии кровотечения с началом родовой деятельности возможно ведение родов через естественные родовые пути, своевременно вскрывая плодные оболочки, что предупреждает дальнейшую отслойку плаценты. Тому же способствует опускающаяся в таз головка, которая прижимает обнаженный участок плацентарной площадки к тканям матки. В результате кровотечение прекращается, и далее роды проходят без осложнений. При слабых схватках или при подвижной над входом в таз головке после амниотомии целесообразно внутривенное введение окситоцина (5 ЕД на 500 мл изотонического раствора натрия хлорида). Появление или усиление кровотечения после вскрытия плодного пузыря является показанием для оперативного родоразрешения путем кесарева сечения.
При неполном предлежании, отсутствии кровотечения и преждевременных родах, нежизнеспособном (пороки развития, несовместимые с жизнью) или мертвом плоде после амниотомии и подвижной над входом в малый таз головке возможно использование кожно-головных щипцов по Иванову-Гауссу. В случае их неэффективности производится кесарево сечение.
В прошлом для прекращения отслойки плаценты применяли поворот плода на ножку при неполном раскрытии шейки матки (поворот по Брекстону Гиксу). Эта сложная и опасная для матери и плода операция была рассчитана на то, что после поворота плода на ножку ягодицы прижмут плаценту к тканям матки, в результате чего кровотечение может остановиться.
При предлежании плаценты в раннем послеоперационном или послеродовом периоде возможно маточное кровотечение, обусловленное:
- • гипотонией или атонией нижнего маточного сегмента;
- • частичным плотным прикреплением или врастанием плаценты;
- • разрывом шейки матки после родов через естественные родовые пути.
Для профилактики нарушений сократительной способности матки в конце второго периода родов или во время кесарева сечения после извлечения плода вводят утеротонические средства: окситоцин или простагландин (энзапрост) внутривенно в течение 3—4 ч.
После родов через естественные родовые пути обязательно осматривают шейку матки в зеркалах, так как предлежание плаценты способствует ее разрывам.
Вне зависимости от способа родоразрешения необходимо присутствие неонатолога, поскольку плод может родиться в состоянии асфиксии.
Ввиду значительной опасности развития гнойно-воспалительных заболеваний в послеоперационном периоде у матери показано интраоперационное (после пережатия пуповины) профилактическое введение ей антибиотиков широкого спектра действия, которое продолжают в послеоперационном периоде (5—6 дней).
Авторы: Г.М. Савельева, Р.И. Шалина, Л.Г. Сичинава, О.Б. Панина, М.А. Курцер

Предлежание плаценты — одно из частых отклонений при беременностио. Оно опасно тем, что может приводить к развитию больших маточных кровотечений, угрожающих жизни как матери, так и ребенка. Однако сейчас появились методы визуализации, позволяющие диагностировать это состояние на ранней стадии, что дает возможность максимально уберечь пациентку и выбрать наилучшую тактику ведения беременности и родов.
Каковы причины развития предлежания плаценты? Почему плацента настолько чувствительна к травматизации? С какими заболеваниями обычно проводят дифференциальную диагностику? В каких ситуациях показано немедленное кесарево сечение, а при каких условиях возможны естественные роды? Эти вопросы детально разобраны в статье.
Что такое предлежание плаценты
После имплантации оплодотворенной яйцеклетки в слизистую оболочку матки начинает активно развиваться орган, снабжающий зародыш кислородом и нутриентами, – плацента. Она обеспечивает кровоснабжения плода, поэтому в ее стенке находятся многочисленные сосуды. Также она продуцирует гормоны – хорионический гонадотропин, плацентарный лактоген, прогестерон. Кроме того, обеспечивает защиту плода от токсических веществ в крови матери (например, метаболитов медикаментов, этанола).
Наиболее часто плацента располагается в верхних или боковых сегментах матки. Однако у некоторых женщин по ряду причин она может находиться в нижней части таким образом, что возникает полное или частичное перекрытие прохода до шейки матки. Эта аномалия и есть предлежание плаценты. Согласно статистике, она наблюдается в 0,2-0,8% беременностей.
Причины развития
Причины возникновения предлежания плаценты принято разделять на две группы: патологии матки и плодного яйца.
Наиболее часто это состояние встречается у беременных со следующими патологиями:
- врожденные аномалии формирования матки (гипоплазия, деформация тела);
- хроническое воспаление слизистой оболочки (эндометрит), возникшее как следствие использования внутриматочных контрацептивов, воздействия химических веществ, проведения аборта или операции;
- воздействие ионизирующего излучения;
- эндометриоз (разрастание эндометрия за пределами матки);
- нарушение кровоснабжения органа (при сердечно-сосудистых патологиях).
К предлежанию плаценты также приводит замедление развития трофобласта – наружной клеточной массы зародыша. В этом случае плодное яйцо проходит тело матки и способно закрепиться только в области перешейка. Часто это приводит к развитию шеечной беременности.
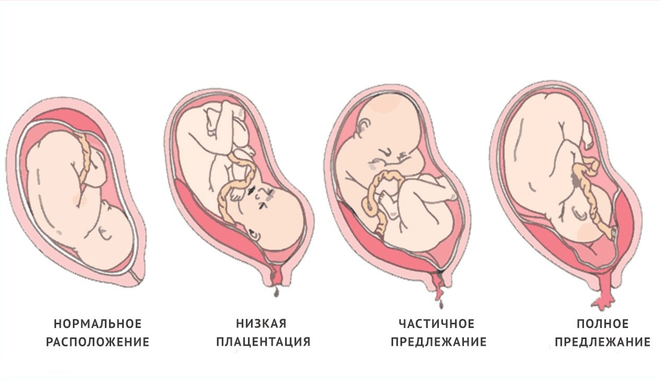
Разновидности предлежания
Изображение: бмэ.орг
Предлежание может быть первичным, если яйцо сразу имплантировалось в нижних отделах матки, и вторичным, когда происходит феномен «миграции» из тела органа.
С предлежанием не следует путать низкое прикрепление плаценты, когда она не достигает внутреннего зева матки.
В гинекологии принято выделять несколько вариантов предлежания:
- Полное предлежание плаценты – ткани при визуальном обследовании перекрывают просвет внутреннего зева матки полностью.
- Неполное предлежание – наблюдается частичное перекрытие просвета внутреннего зева матки.
Часто встречаются также краевое или боковое предлежание. При краевом гинеколог при вагинальном исследовании видит только околоплодные оболочки и небольшой краешек плаценты. При боковом предлежании внутренний зев матки перекрыт приблизительно на 2/3 просвета.
Опасность предлежания
Чем грозит аномальное расположение плаценты? Нижние сегменты матки и перешеек анатомически отличаются от остальных отделов. Для нормального обеспечения кровоснабжения плода плацентарные ворсинки здесь прорастают гораздо глубже, что приводит к дистрофическим изменениям слизистой оболочки. Она приобретает губчатую консистенцию, и постепенно связь плаценты с ней ослабевает. Когда она отрывается от стенки матки, развивается активное кровотечение, которое может угрожать жизни беременной.
Еще одна опасность возникает при полном предлежании. Ткани плаценты практически полностью перекрывают просвет шейки матки, поэтому при естественных родах происходит ее травматизация при движении плода по родовым путям, что также проявляется кровотечениями.
Клиническая картина
Проблема патологии в том, что беременная женщина обычно не подозревает ее наличие до момента развития внутриматочных кровотечений. Первая половина беременности проходит без каких-либо особенностей, если нет сопутствующих заболеваний матки (например, фибромиомы или эндометриоза).
Кровотечения из половых путей начинаются в конце второго триместра. Они сопровождаются ноющими болями внизу живота. Возникают без видимых внешних причин, иногда после физической нагрузки или акта дефекации.
Отличительная характеристика кровотечений при предлежании – склонность к повторению. Если во время первого эпизода объем кровопотери был небольшим, во время второго он может значительно возрасти. Поэтому всегда при обнаружении кровотечения следует обратиться к квалифицированному врачу.
Возможные осложнения
Наличие предлежания плода может привести к развитию целого ряда опасных осложнений:
- Геморрагический шок – состояние, при котором организм матери теряет большое количество крови за короткий промежуток времени. Сопровождается нарушением системной гемодинамики, нарушением сознания, учащением сердцебиения и падением артериального давления. Требует немедленной госпитализации в реанимационное отделение.
- Анемия – уменьшение концентрации гемоглобина в крови. Происходит при многочисленных небольших кровопотерях. Наиболее характерные симптомы: бледность кожи и слизистых оболочек, головокружение, выраженная слабость.
- Фетоплацентарная недостаточность – снижение кровоснабжения плода, которое сопровождается гипоксией и нарушением его развития.
Диагностика
После расспроса беременной врач в условиях женской консультации проводит внешнее акушерское обследование и направляет ее в специализированный стационар.
В больнице обязательно проводят ультразвуковое обследование. Эта методика позволяет безопасно и быстро диагностировать патологию, а также установить ее тип. УЗИ также эффективно в динамике, поскольку дает возможность следить за состоянием плода, его кровоснабжением и процессом миграции плаценты.
Часто в заключениях можно встретить формулировки «заднее предлежание» или «переднее предлежание», которые не являются корректными, поскольку расположение плаценты по задней или передней стенке матки считается вариантом нормы.
Вагинальное обследование на сегодняшний день рекомендовано проводить только в условиях операционной из-за риска развития осложнений. Оно позволяет непосредственно рассмотреть половые органы, обнаружить губчатую ткань плаценты и ее сосуды.
Вопрос дифференциальной диагностики
Наибольшую сложность представляет не обнаруженное вовремя центральное полное предлежание . В таких случаях во время схваток высок риск развития массивного плацентарного кровотечения.
Если оно развилось, то в сжатые сроки необходимо провести дифференциальную диагностику со следующими заболеваниями:
- отслойкой нормально расположенной плаценты;
- новообразованием шейки матки (полипом или раком);
- разрывом расширенных вен влагалища (варикозными изменениями);
- нарушением коагуляции крови (врожденными и приобретенными);
- разрывом пуповинных сосудов;
- травматическим повреждением;
- разрывом синуса оболочки плаценты.
Обычно родящих пациенток сразу отправляют в операционную, где на фоне интенсивной терапии им проводят УЗИ или вагинальное обследование.
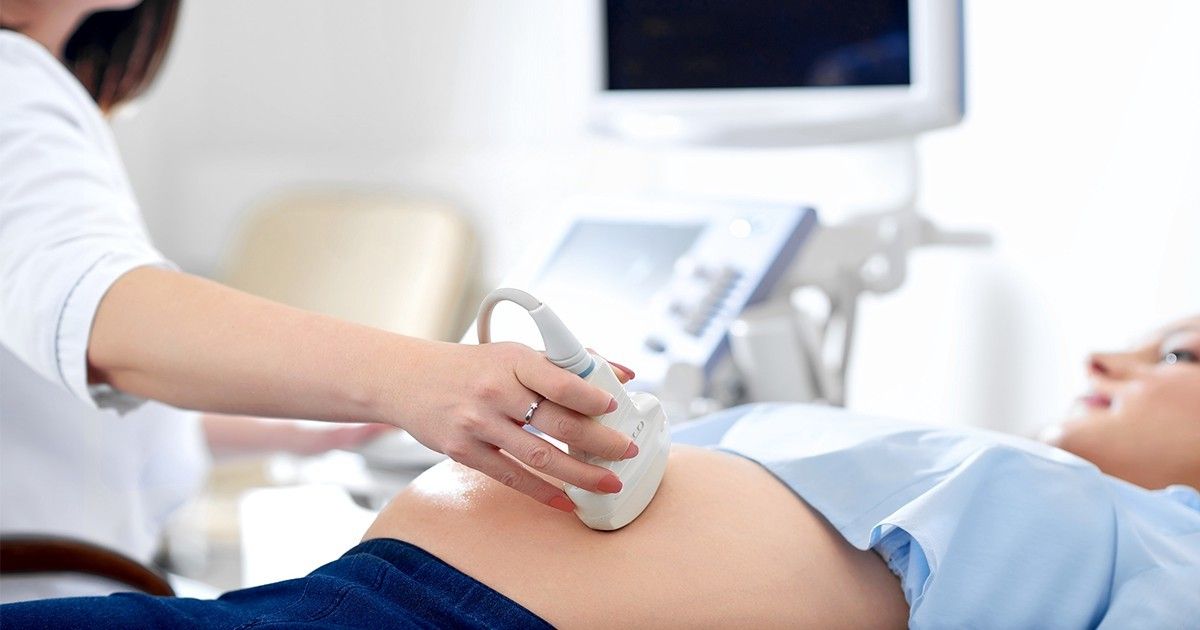 Фото: medium.com
Фото: medium.com
Ведение беременности
Ведение беременности у пациенток с предлежанием плаценты зависит от срока беременности и объема кровопотери. Согласно национальным рекомендациям, при возможности рекомендуется консервативная терапия, максимально щадящий режим для матери и регулярное ультразвуковое обследование )в период до 34 недели.
Однако если кровопотери составляют более 250 мл или эпизоды часто повторяются, беременную со сроком до 34 недель направляют на кесарево сечение. Также показаниями к этому вмешательству являются незрелые родовые пути, признаки фетоплацентарной недостаточности или тазовое предлежание плода при более позднем сроке.
Естественные роды возможны при условиях отсутствия кровоизлияний, сроке беременности более 34 недель и согласии пациентки. В некоторых ситуациях рекомендуют проведение амниотомии – искусственного вскрытия плодного пузыря.
Рекомендации беременным
Важно как можно быстрее обнаружить наличие предлежания плаценты у беременной женщины, чтобы в дальнейшем проводить тщательный мониторинг ее состояния. Поэтому будущие матери в обязательном порядке должны проходить все обследования, в частности УЗИ.
Врач объясняет женщине, что при появлении кровянистых выделений из половых путей необходимо как можно скорее обратиться за медицинской помощью. Это очень важно, поскольку активные маточные кровотечения часто малосимптомны, но могут приводить к пагубным последствиям.
Кесарево при предлежании плаценты часто является оптимальным методом родоразрешения, поэтому не следует от него отказываться. Оно позволяет минимизировать риски для жизни матери и ребенка, избежать большой кровопотери. И во многих ситуациях (дистресс-синдром плода, сильное кровотечение) чем раньше его провести, тем более благоприятным будет прогноз.