Содержание
- 1 Койлонихия – описание проблемы
- 2 Классификация и развитие патологии
- 3 Симптомы койлонихии
- 4 Причины появления
- 5 Диагностика
- 6 Лечение
- 7 Койлонихия
- 8 Классификация
- 9 Причины
- 10 Клинические проявления
- 11 Диагностика
- 12 Лечение
- 13 Общие сведения
- 14 Причины койлонихии
- 15 Классификация койлонихии.
- 16 Симптомы койлонихии
- 17 Диагностика и лечение койлонихии
При различных заболеваниях ногтевой пластины последняя становится некрасивой, деформируется. Койлонихия – как раз такая болезнь: ногти во время ее развития подвергаются дистрофии, изменяют форму, истончаются и ломаются. Причины патологии могут крыться в поражении внутренних органов или быть менее опасными, но всегда требуют пристального рассмотрения.
Койлонихия – описание проблемы
Койлонихия относится к формам ониходистрофии и представляет собой ложкообразные ногти у взрослых и детей. Проще говоря, ногтевая пластинка при койлонихии истончается и загибается внутрь, становится вогнутой наподобие ложки. Боли и иных неприятных симптомов данная деформация не вызывает, зато приводит к серьезному внешнему дефекту и некоторому снижению качества жизни. В редких случаях это заболевание признается маркером возможного развития онкологии – рака ЖКТ.

Патология отмечается в любом возрасте, с равной частотой возникает у женщин и мужчин, нередко бывает детской. Она может передаваться малышу по наследству от матери или отца, иногда является последствием перенесенных инфекций. Чаще койлонихия диагностируется на ноготках рук (обычно это – 2-4 пальцы), изредка возникает и на ногах. Порой неприятные явления имеют место только на ногах, что сочетается с серьезными неудобствами при ношении обуви, надевании колготок, носков. Также вогнутый вовнутрь ноготь, равно как и выпуклый, может появиться на одном пальце после его травмирования.
Классификация и развитие патологии
Все клинические случаи койлонихии делятся на врожденные и приобретенные. Первые характеризуются нарушением развития ногтевой пластины прямо с детства, они обусловлены мутациями генов или отягощенной наследственностью. Вторые возникают в течение жизни, имея различные причины.
К врожденным койлонихиям относятся следующие:
- кератоз Меледа (прогрессирующая акрокератома) – выражается койлонихией и гиперемией, шелушением, атопией кожи;
- монилетрикс – кроме атрофии ногтевой пластины, появляется алопеция – облысение;
- наследственное поражение ногтей и коленных чашечек – выражается в дисплазии ногтевой пластины, надколенников, зачастую сопровождается поражением почечной ткани;
- болезнь Блоха-Сульцбергера (недержание пигмента) – аномалия эктодермы, протекающая с дистрофией ногтя, кожи, глаз и зубов;
- трихотиодистрофия – снижение количества матричных белков по сравнению с нормальным уровнем, на фоне чего наблюдается поражение ногтей и ломкость волос.

Если вогнутые ногти на ногах у ребенка либо поражения ногтевой пластины рук отмечаются с рождения, но ближе к 4-6 месяцам начинают проходить, диагностируют транзиторную койлонихию. Она не представляет угрозы для малыша, так как связана с преходящей тонкостью ногтя. Также приобретенные формы могут быть следствием соматических и инфекционных патологий разных органов. Особой формой в классификации стоит назвать синдромы Пламмера-Винсона и Патерсона-Келли, которые сопутствуют раку пищевода и могут сочетаться с койлонихией.
Этапы развития койлонихии таковы:
- Первая (ранняя) стадия. Начинается некоторое уплощение пластин, затем формируется небольшое углубление.
- Вторая (поздняя) стадия. Ямка в центре ногтя становится большой, сама пластина крошится, ломается, загибается вверх. На этой стадии мягкие ткани часто воспаляются. Многие полагают, что на ногтях поселился грибок, и проводят неправильное лечение, от чего болезнь только прогрессирует.

Симптомы койлонихии
Основной признак заболевания – наличие вогнутости в середине одного или нескольких ногтей на руках или/и ногах. Вначале цвет и структура пластины остаются неизменными, поверхность – гладкой. В дальнейшем меняются весь ноготь и прилегающие ткани. Хрупкие частицы легко отслаиваются, отрываются от краев, но шероховатости нет даже на такой стадии. Зато больной испытывает серьезный дискомфорт от невозможности взять предмет в руку, надеть перчатки без отсоединения загнутых кончиков, порой они отрываются на значительной глубине (с кровью).
По мере прогрессирования патологии усиливаются явления подногтевого гиперкератоза – ороговения мягких тканей. У некоторых пациентов начинает шелушиться кожа вокруг ногтей. Если причиной болезни стало поражение внутренних органов, параллельно отмечаются симптомы основного заболевания. Чем оно тяжелее, тем более выражены изменения ногтей.

Причины появления
Обычно все наследственные формы койлонихии протекают в комплексе с системными или локальными соматическими заболеваниями. Большинство случаев патологии возникает у генетически предрасположенных людей, но стартовать могут не с детства, а по мере воздействия некоторых факторов:
- механическое повреждение, травма;
- контактирование с химическими агентами;
- ожоги и обморожения;
- злоупотребление нахождением на солнце;
- резкий температурный перепад;
- анемия;
- перенесенная инфекция.
Такие факторы в сочетании с имеющейся генной мутацией вызывают изменение процессов кератинизации в области ногтевых пластин. Далее эпидермис утрачивает способность усваивать достаточное количество белка, поэтому роговая пластинка истончается.
Вторичные койлонихии чаще становятся следствием нарушения кровообращения и образования волокон коллагена внутри ногтя. Снижается скорость белкового обмена на местном уровне, ноготь истончается, поскольку становится однослойным. Так как организм пытается восстановить равновесие, усиливая пролиферацию дермальных клеток, в центре ногтя возникает углубление. Причинами вторичной (приобретенной) койлонихии могут стать:
- травма, в том числе – при выполнении маникюра;
- долгое ношение накладных ногтей;
- псориаз ногтей;
- частое применение растворителей на основе ацетона;
- тяжелые болезни ЖКТ, нарушающие всасывание железа и иных элементов;
- эндокринные заболевания;
- инфекции мягких тканей вблизи ногтя;
- грибковые инфекции ногтей.

Диагностика
Обычно диагностика не затруднительна для врача-дерматолога, и болезнь выявляется уже на первичном осмотре. Заподозрить наличие патологии можно даже самостоятельно – по характерному вдавливанию ногтя. На начальных стадиях доктор обычно проводит «тест капли» – капает немного жидкости на ноготь. В норме она должна стекать, а при койлонихии остается в углублении.
Чтобы дифференцировать патологию с грибком ногтей (онихомикозом), проводят анализ – берут соскоб с ногтя, после чего применяют метод микроскопии. При отсутствии травм, ожогов, иных случаев механического повреждения ногтей в анамнезе обязательно выполняют общее обследование. Оно поможет найти причины койлонихии и воздействовать на них. Для диагностики нужно пройти:
- общее, биохимическое исследование крови;
- гормональное тестирование;
- УЗИ внутренних органов;
- по необходимости, консультации гематолога, гастроэнтеролога;
- при наследственной расположенности – консультацию генетика.

Поскольку похожие изменения ногтевой пластины могут возникать при болезни Рейно и псориазе, эти патологии также надо исключить.
Лечение
Лечить патологию следует с ранней стадии, чтобы избежать появления выраженного дефекта. Не имеет смысла скрывать деформацию маникюром, наращиванием, различными покрытиями – надо действовать на организм изнутри. Важно повлиять на триггерные факторы – устранить анемию, принимать препараты от патологий щитовидной железы, в том числе гормональные.
При наличии воспаления в области ногтя накладывают повязки с противовоспалительными, антисептическими мазями, делают ванночки с травами (ромашка, календула, череда). Улучшить кровообращение помогут повязки с аевитом, ретинолом, практикуют грязелечение, парафинотерапию. Обязательно принимают внутрь витамины и минералы, особенно, А, С, Е, селен, железо и цинк. Для укрепления ногтей нужно употреблять полезную пищу – молочные продукты, овощи, фрукты, мясо, печень. Против анемии многим назначаются препараты железа и стимуляторы эритропоэза.
Койлонихия редко служит угрозой развития серьезных осложнений. Тем не менее, она сигнализирует о неполадках в организме, которые обязательно надо устранить. Лечение служит залогом выздоровления и благоприятного прогноза на будущее!
Дистрофические изменения ногтевых пластин в практике дерматолога – это не редкость. Одной из распространенных форм является койлонихия.
Койлонихия
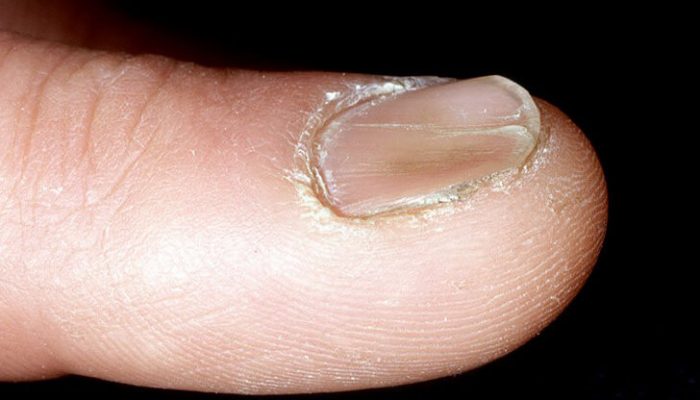
Койлонихия – это деформация ногтей, при которой пластины вогнуты внутрь. По форме они напоминают ложку. При этом цвет и поверхность не меняются, пластина остается гладкой, без шероховатостей и бугристостей.
Выделяют 2 стадии в развитии дистрофического процесса:
- Начальная. Изменения ногтей выражены слабо, заметно лишь небольшое углубление в центре пластины.
- Поздняя. Деформация затрагивает пространство под ногтем, из-за чего его края приподнимаются.
При койлонихии ногтевые пластины обычно истончены. Деформация наблюдается с одинаковой частотой у мужчин и женщин любого возраста, национальности и расы. Место проживания пациента также не играет роли в развитии болезни и выраженности симптомов.
Классификация
Койлонихии входят в ряд наследственных синдромов. Чаще всего дерматологи наблюдают их при следующих заболеваниях:
Отдельно классифицируют приобретенную ложкообразную дистрофию. Различают такие варианты деформированных ногтей:
- На фоне соматических болезней.
- У новорожденных (временная, физиологическая койлонихия).
- В составе синдрома Пламмера-Винсона.
Причины
Ложкообразные ногти считают заболеванием со сложной этиологией. По мнению дерматологов, дистрофические изменения часто наследственно обусловлены. Они являются генодерматозом. Однако требуется воздействие провоцирующего фактора для запуска патологического процесса. Им может быть:
- Перепад температур (резкий).
- Травмы ногтя, особенно хронические.
- Воздействие химических веществ, профессиональные вредности.
- Интенсивное и бесконтрольное ультрафиолетовое облучение.
Эти факторы внешней среды еще называют экзогенными. Но заболевания организма также могут провоцировать дистрофию ногтевых пластин. Чаще всего койлонихии наблюдаются на фоне:
- Анемии.
- Эндокринных патологий.
- Инфекционных заболеваний.
- Длительного воспалительного процесса.
В редких случаях ложкообразные ногтевые пластины – проявление синдрома Пламмера-Винсона. При этой патологии значительно повышен риск развития плоскоклеточного рака пищевод
Дерматологи утверждают, что при наследственном типе койлонихии мутация происходит в генах, ответственных за выработку кератинов (K1 и K2) рогового слоя. Клетки эпидермиса не усваивают белок в нужном объеме, ногтевые пластины истончаются и вдавливаются в центральной части.
Однако выделяют и приобретенные койлонихии. Основной патологический механизм при этом – нарушение кератинизации ногтя. Если происходит повреждение клеток (кератиноцитов), запускается воспалительный процесс в подногтевом пространстве. Пластина становится тонкой, более хрупкой, вероятность ее деформации выше. Одновременно происходит интенсивная пролиферация клеток дермы в ответ на воспаление. Эти процессы и приводят к ложкообразному вдавлению.
Клинические проявления
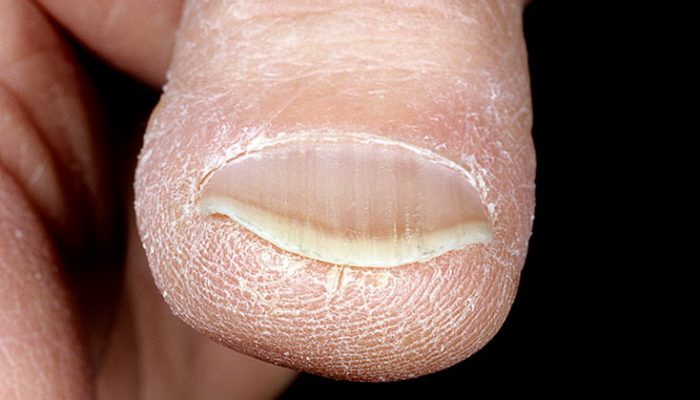
Заболевание обычно начинается с появления небольшого вдавления в центре ногтя и уплощения всей пластины. Если не обратиться к дерматологу, процесс прогрессирует. Ноготь начинает загибаться кверху по краям и крошиться. Поверхность его при этом не меняется.
Преимущественно деформируются ногти рук – на втором и третьем пальцах, ноги в процесс вовлекаются очень редко.
Боли, зуда пациенты не отмечают. Однако внешний вид ногтей ухудшается, что вызывает эстетический дискомфорт. Без адекватного лечения деформация прогрессирует.
Диагностика

Диагноз устанавливает дерматолог во время осмотра. Заподозрить болезнь может и сам пациент по характерной деформации ногтя. В сомнительных случаях применяют «тест капли». Для этого на ногтевую пластину капают жидкость. Если капля остается на месте, не растекается, диагноз считается подтвержденным.
При койлонихии обязательно следует исключить грибковое поражение. Для этого врач проводит дерматоскопию и исследует соскоб с поврежденной ногтевой пластинки под микроскопом.
Если койлонихия приобретенная, требуется комплексное обследование:
- Общий анализ крови и мочи (для исключения анемии, воспалительного процесса).
- Биохимия крови (АЛТ, АСТ, билирубин, мочевина, креатинин, ревмопробы).
- Гормональный спектр (ТТГ, Т3, Т4).
- Консультации смежных специалистов – эндокринолога, онколога, кардиолога, генетика, гематолога.
Важно отличать данную болезнь от других ониходистрофий. Также с похожими изменениями протекает псориаз, грибковое поражение ногтей, болезнь Рейно, гемохроматоз.
Лечение
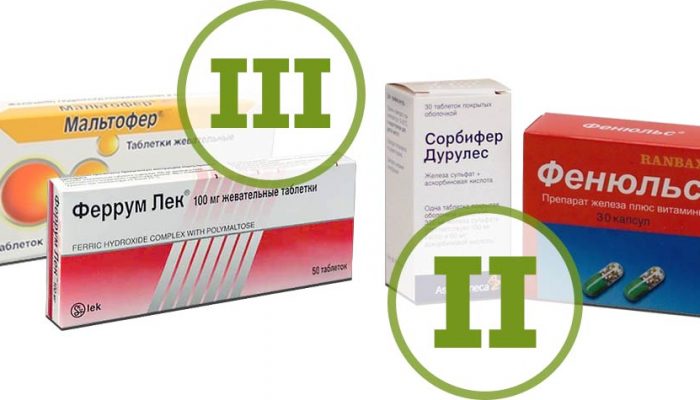
Залогом успешного лечения койлонихии является установление причины или провоцирующего фактора. Просто скрыть деформацию маникюром недостаточно. Если дистрофия ногтей вызвана действием внешних факторов, их влияние следует устранить или уменьшить. Это же справедливо и для эндогенных триггеров. Необходимо своевременно лечить анемию, корректировать гормональный баланс, устранять хроническое воспаление.
Местное лечение заключается в накладывании повязок с мазью или кремом. Дерматологи применяют противовоспалительные средства, витаминно-минеральные комплексы. Эффективны Ретинол, Тиамин, Цианкобаламин, фонофорез с Аевитом.
Широко используются горячие ванночки для рук с добавлением экстракта хвои, крахмалом, а также грязелечение.
При анемии пациент длительно (3–6 месяцев) принимает препараты железа. В случае синдрома Пламмера-Винсона требуется наблюдение онколога, профилактическое обследование.
При своевременном обращении к врачу и соблюдении его рекомендаций прогноз при койлонихии обычно благоприятный.
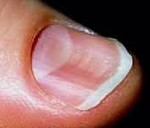
Койлонихия – разновидность ониходистрофии, при которой ногти, деформируясь, приобретают ложкообразную форму с сохранением цвета и гладкости ногтевой пластинки. Клинически койлонихия делится на две стадии. На начальной стадии заметно лишь небольшое углубление в центре ногтя, на поздней изменяется подногтевое пространство, края ногтя загибаются вверх. Диагностируют койлонихию с помощью водного теста, обязательна консультация узких специалистов, исключение микоза. На поздней стадии требуется развернутое клинико-лабораторное обследование. Лечение состоит в устранении причины заболевания, коррекции сопутствующей патологии. Наружно используются окклюзивные повязки с противовоспалительными препаратами, витаминно-минеральными комплексами.
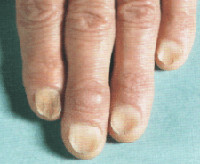
Общие сведения
Койлонихия – одна из форм дистрофического изменения ногтевой пластинки, сопровождающаяся её истончением и вогнутой деформацией. Это полиэтиологическое заболевание, которое не вызывает никаких субъективных ощущений и проявляется только эстетическим дефектом ногтевых пластинок. Койлонихия – одна из самых распространённых форм ониходистрофии. Все койлонихии возникают только на чересчур тонкой по сравнению с нормой ногтевой пластинке. Койлонихия не имеет гендерной, возрастной и сезонной составляющей, регистрируется на всех континентах и широтах. Актуальность проблемы связана с нарушением качества жизни пациентов, обусловленном изменениями ногтевых пластинок, а также с редкими случаями койлонихии, которые рассматриваются как фактор риска развития плоскоклеточного рака пищеварительного тракта (синдром Пламмера-Винсона-Патерсона-Келли).

Причины койлонихии
У вогнутой деформации ногтевой пластинки множество причин. В современной дерматологии койлонихию предположительно относят к врождённым наследственным ониходистрофиям. Считается, что на фоне генетической предрасположенности койлонихия может развиваться в качестве симптома многих соматических заболеваний. Патогенные триггеры, вызывающие приобретённую койлонихию, могут быть, как экзогенными, так и эндогенными. К экзогенным относят травмы, контакт с химическими веществами, интенсивное ультрафиолетовое излучение, резкие температурные перепады; к эндогенным – инфекции, эндокринные расстройства, анемии и другие соматические патологии. Отдельно выделяют койлонихию в качестве составляющей синдрома Пламмера-Винсона-Патерсона-Келли, являющегося предтечей плоскоклеточного рака пищевода.
Точный механизм врождённой койлонихии неизвестен, но исследование случаев наследственной койлонихии в нескольких поколениях позволяет рассматривать значительную часть случаев заболевания, как генодерматоз. Вероятно, генные мутации происходят на уровне гена EDA, если койлонихия ассоциирована с эктодермальной дисплазией, или в генах, которые связаны с процессом кератинизации, поскольку общей причиной патологии является изменение толщины ногтя. Известно, что синтез кератинов строго индивидуален для каждого типа эпидермальных клеток. В наследственном варианте койлонихии мутируют в основном гены, отвечающие за синтез двух типов кератинов рогового слоя: К1 и К10. Клетки поверхностного слоя эпидермиса в результате таких мутаций теряют способность усваивать оптимальное количество белка, необходимое для построения нормальной роговой пластинки. В результате ноготь становится тонким, теряет свою привычную прочность, начинает деформироваться с центральной части.
Приобретённые койлонихии развиваются по-другому. Основой патологии в данном случае является нарушение кератинизации – биохимических изменений в кератиноцитах при их миграции на поверхность кожи от пролиферативного базального слоя к ригидному роговому. В структуре эпидермиса все кератиноциты в процессе синтеза кератина объединяются в пары, создавая димеры, отвечающие за состояние разных отделов ногтевой пластинки при формировании сложных полимеров, из которых состоит ноготь. Если в роли патологического триггера-антигена выступает травма, то нарушается синтез кератинов К6, К16, К19, ассоциированных с центральной частью ногтевой пластинки. Повреждённые кератиноциты начинают выработку биологически активных веществ, которые вызывают воспаление в подногтевом пространстве, нарушая трофику дермы и эпидермиса.
В результате замедляются процессы белкового обмена, меняется трофика тканей. Ноготь, имеющий в своём составе несколько роговых пластин, становится однослойным, тонким, подверженным деформации. Если в основе койлонихии лежат инфекции или соматические заболевания, нарушается синтез кератина в кератиноцитах зернистого слоя эпидермиса К2е. Одновременно в подногтевом пространстве возникает воспаление, вызванное цитокинами. Таким образом, с одной стороны растёт тонкий дистрофичный ноготь, а с другой для купирования воспаления и замещения возникшего подногтевого дефекта начинается усиленная пролиферация клеток дермы, активизируются внутриклеточные ферменты. Так возникает ложкообразное вдавление ногтя при койлонихии.
Классификация койлонихии.
Современная практическая дерматология выделяет врождённые койлонихии – ложкообразные ногтевые пластинки, формирующиеся из-за генных мутаций, которые определяют наследственный характер патологии, и приобретенные койлонихии – разновидность ониходистрофий, сформировавшихся у пациентов с течением времени.
В число врожденных койлонихий включают:
- Кератоз Меледа – врожденная прогрессирующая акрокератома, ладонно-подошвенный трансградиентный кератоз Сименса, наследуется по аутосомно-рецессивному типу. Чаще всего возникает в результате инцеста. Клинически сочетается с поражением кожи рук и ног, проявляется гиперемией, шелушением, сопровождается атопией и пиодермией.
- Монилетрикс – наследуемая по аутосомно-доминантному типу чёткообразная атрофия и потеря волос.
- Синдром сочетанного поражения ногтей и коленной чашечки – мутации гена LMX1B с аутосомно-доминантным наследованием. Сочетается с поражением костей и почек, клинически проявляется дисплазией ногтей и надколенника.
- Недержание пигмента (болезнь Блоха-Сульцбергера) – редкая наследственная аномалия развития эктодермы, включающая поражения ногтей, кожи, зубов и глаз.
- Трихотиодистрофия – аутосомно-рецессивное наследственное заболевание с ломкостью волос и ногтей из-за минимума матричных белков.
Приобретенными койлонихиями являются:
- Временные койлонихии новорожденных – деформация ногтей из-за их физиологической тонкости. По мере взросления ногти приобретают нормальную форму без терапевтического вмешательства.
- Койлонихии как симптом хронических соматических заболеваний (инфекции, анемия, патологии щитовидной железы).
- Койлонихии при симптоме Пламмера-Винсона-Патерсона-Келли, сопряжённого с плоскоклеточным раком пищевода.
Симптомы койлонихии
В клиническом течении патологического процесса выделяют две стадии. На ранней стадии койлонихии истончённая ногтевая пластинка становится плоской, в центре появляется небольшая ямка. Цвет и гладкость поверхности ногтя не меняются. Без терапевтического вмешательства процесс переходит в позднюю стадию, которая характеризуется вовлечением подногтевых тканей и дальнейшими дистрофическими изменениями всей ногтевой пластинки, что приводит к хрупкости ногтя, его краевой отслойке и загибанию концов кверху. Ноготь начинает крошиться по краям, по-прежнему имеет телесный цвет и гладкую поверхность с отсутствием шероховатости, однако загнутые концы вогнутой ногтевой пластинки придают ему очень неэстетичный вид, что становится причиной дискомфорта пациентов.
Нарастает подногтевой гиперкератоз, в редких случаях присоединяется околоногтевое шелушение кожи. Локализуется процесс чаще всего на втором и третьем пальцах рук, в редких случаях вовлекаются ногти на ногах. Описаны случаи койлонихии с локализацией только на ногах, сопровождающиеся неудобствами из-за механического раздражения ногтя при надевании носков, чулок. Все клинические проявления койлонихии никогда не сопровождаются субъективными ощущениями. Параллельно обостряются симптомы заболевания, на фоне которого развилась койлонихия, при этом тяжесть основной патологии определяет степень поражения ногтевой пластинки.
Диагностика и лечение койлонихии
Клинический диагноз ставит дерматолог. Обычно диагностика не вызывает трудностей, основывается на анамнезе и клинических проявлениях. Практически в 100% при подозрении на койлонихию проводят простой водный тест, который заключается в помещении капли воды на поверхность ногтя в его центральной части. Если капля не растекается, диагноз койлонихии считается подтверждённым. На втором этапе диагностики обязательно исключают микотическое поражение ногтевой пластинки с проведением дерматоскопии и микроскопированием соскоба с повреждённого участка ногтя. При поздней койлонихии осуществляют полное клинико-лабораторное обследование (гипохромная анемия, гормоны щитовидной железы) с обязательной консультацией эндокринолога, кардиолога, гематолога, генетика и онколога. Дифференциальный диагноз койлонихии проводят с псориазом ногтей, онихомикозами, гнёздной плешивостью, гемохроматозом, болезнью Аддисона, болезнью Рейно, красной волчанкой, другими формами ониходистрофий.
Адекватная терапия койлонихии может быть назначена только после установления причины заболевания. Поэтому после полного обследования пациенты обычно проходят лечение у профильного специалиста. Если триггером койлонихии стала травма или контакт с химически патогенным веществом, устраняют эту причину. Наружная терапия сводится к назначению окклюзивных повязок с растворами и кремами, процентная концентрация которых зависит от степени поражения ногтевой пластинки. Используются противовоспалительные препараты, мочевина, витамины, минералы. Схему лечения дерматолог подбирает индивидуально для каждого пациента. При своевременном лечении прогноз благоприятный.