Содержание
| Кожная форма larva migrans | |
|---|---|
 |
|
| МКБ-10 | B 76.9 76.9 |
| МКБ-10-КМ | B76.9 |
| МКБ-9 | 126.9 126.9 |
| МКБ-9-КМ | 126.9 [1] |
| DiseasesDB | 3263 |
| MedlinePlus | 001454 |
| eMedicine | derm/91 ped/1278 ped/1278 |
| MeSH | D007815 |
| Висцеральная форма larva migrans | |
|---|---|
 |
|
| МКБ-10 | B 76.9 76.9 |
| МКБ-10-КМ | B76.9 |
| МКБ-9 | 126.9 126.9 |
| МКБ-9-КМ | 126.9 [1] |
| DiseasesDB | 3263 |
| MedlinePlus | 001454 |
| eMedicine | derm/91 ped/1278 ped/1278 |
| MeSH | D007815 |
Larva migrans (лат.) — гельминтоз, обусловленный мигрирующими в коже и/или во внутренних органах человека личинками несвойственных ему гельминтов животных, как правило, не достигающих в организме человека половой зрелости. Различают кожную и висцеральную формы болезни.
Яйца гельминтов созревают в воде, почве или песке, обычно теплых и тенистых местах. Заражение происходит при ходьбе босиком, играх в песке, загрязнённом фекалиями животных.
Содержание
Кожная форма larva migrans [ править | править код ]
Возбудителями кожной формы (лат. larva migrans cutanea ) являются трематоды из семейства Schistosomatidae, паразитирующие на водоплавающих птицах, некоторые нематоды (Ancylostoma caninum, Ancylostoma brasiliensis, Strongyloides и др.), внедрившиеся в толщу эпидермиса личинки полостных оводов рода Gastrophilus (см. миазы).

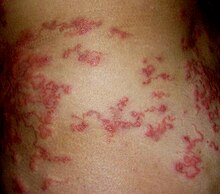
Личинки гельминтов при контакте человека с почвой или водой проникают в кожу, располагаясь в зернистом слое эпидермиса или в более глубоких слоях, откуда они вновь мигрируют в эпидермис. Через некоторое время после заражения на теле хозяина появляется ползучий красноватый валик, передвигающийся по коже и дающий различные фигуры хода. В коже развивается местная аллергическая реакция, сопровождающаяся полиморфно-ядерной инфильтрацией, отёком, расширением капилляров и нередко разрушением клеток под действием паразитарных протеаз. После гибели личинок обычно наступает полное выздоровление.
Клинические проявления развиваются вскоре после инвазии и характеризуются возникновением чувства жжения, покалывания или зуда в месте внедрения гельминта. В случае заражения шистосоматидами на коже соответственно внедрению церкарий появляются папулезные элементы, превращающиеся спустя 1—3 дня в корочки, часто наблюдается местная или распространённая крапивница (зуд купальщиков, шистосоматидный дерматит). Нередко отмечаются кратковременная лихорадка, признаки общего недомогания, более выраженные при повторном заражении. Спустя 1—2 недели (реже 5—6 недель) наступает выздоровление. Аналогичная картина может наблюдаться в ранней стадии нематодозов у человека. В случае инвазии личинками нематод развивается линейный аллергический дерматит, распространяющийся в соответствии с продвижением личинки (со скоростью 1—5 см в сутки). Продолжительность патологических явлений может достигать 4—6 мес, редко более.
В гемограмме больных кожной формой larva migrans — преходящая эозинофилия. В соскобах кожи можно найти остатки личинок.
Висцеральная форма larva migrans [ править | править код ]
Человек заражается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами и становится промежуточным хозяином паразитов. Заболевание регистрируется преимущественно у детей 1—4 лет.
В случае заражения цестодами в кишечнике человека из яиц гельминтов выходят личинки, проникающие через кишечную стенку в кровь и достигающие различных внутренних органов, где они трансформируются в пузыревидные личинки, достигающие 5—10 см в диаметре, которые сдавливают ткани и нарушают функцию соответствующих органов.
Клинические проявления болезни развиваются спустя 4—5 месяцев после заражения и в начальной стадии характеризуются нерезко выраженными признаками интоксикации: наблюдается плохое самочувствие, возможна аллергическая экзантема. В дальнейшем присоединяются и нарастают симптомы, обусловленные локализацией паразита в органах. Наиболее тяжелая клиническая картина наблюдается при поражении центральной нервной системы.
Личиночные стадии цепней (ценуры, цистицерки) располагаются преимущественно в оболочках и веществе головного мозга, вызывая клиническую картину объемного процесса (цистицеркоз, ценуроз головного мозга). У больных наблюдаются головная боль, признаки церебральной гипертензии, очаговые симптомы, эпилептиформные судороги. Кроме головного мозга, личинки могут располагаться в спинном мозге, глазу, серозных оболочках, межмышечной соединительной ткани и т. д.
Инвазия яйцами нематод-паразитов животных (например, токсокароз, токсаскароз и др.) сопровождается тяжёлой общей аллергической реакцией с лихорадкой неправильного типа, сухим кашлем, приступами бронхиальной астмы, аллергической экзантемой. При рентгенографии выявляются в лёгких «летучие» эозинофильные инфильтраты. Нередко наблюдается гепатомегалия с развитием желтухи и нарушением функциональных проб печени; в биоптатах печени обнаруживаются эозинофильные гранулёмы. Аналогичные изменения могут быть найдены в почках, кишечной стенке, миокарде и других тканях.
Гемограмма таких больных характеризуется значительной эозинофилией (50—90 %); возможна лейкемоидная реакция, СОЭ повышена. Часто обнаруживается гиперглобулинемия.
Заболевание склонно к рецидивирующему течению, продолжительность его достигает 5—8 месяцев (иногда до 2 лет).
Прогноз: серьёзный, при отсутствии лечения возможны летальные исходы.
Диагностика проводится с учётом клинико-эпидемиологических данных, диагноз подтверждается инструментальными (эндоскопия, рентгенография и др.) и сероиммунологическими (РСК, РПГА, ИФА, реакция микропреципитации и др.) методами, применяют морфологическое изучение биоптатов органов. Дифференцировать волосатик [ уточнить ] необходимо от искусственно вызванной крапивницы (urticaria factitia), чесотки.
Лечение: назначают тиабендазол (минтезол) по 25—50 мг/кг в сутки или мебендазол (вермокс) взрослым по 200 мг в сутки в течение 5—7 дней. Рекомендуется повторный курс спустя 1—2 мес.
Самые частые возбудители заболевания – анкилостомы (Ancylistoma braziliense, Ancylistoma ceylonicum, Ancylistoma caninum, Ancylostoma duodenale) – кишечные паразиты животных , чаще собак, и человека, реже паразиты крупного рогатого скота Uncinaria stenocephala, Bunostomum phlebotomum.Яйца гельминтов с экскрементами зараженных хозяев попав во влажную и теплую среду – песок или почву в тенистых местах, созревают с выходом из яиц мелких прозрачных личинок длиной до 1 см.
При контакте с загрязненной средой личинки быстро проникают в неповрежденную кожу, провоцирую в ходе миграции местный воспалительный ответ на продукты своей секреции.Чаще всего заражаются лица, профессия которых связана с контактом с теплой влажной песчаной почвой: фермеры, садовники, водопроводчики, электрики, плотники, рыбаки, охотники, а также отдыхающие на пляже отпускники и играющие на земле дети.Для большинства гельминтов человек -«тупиковый» хозяин: личинки погибают, не достигая половой зрелости, и заболевание проходит самостоятельно.
Зуд в месте внедрения личинки возникает уже через несколько часов после заражения, а типичные через 2-3 нед.Пациент замечает зудящие, воспаленные, серпигинозные очаги, которые мигрируют змеевидным образом.Попавшая под кожу личинка произвольным образом продвигается сквозь эпидермис в латеральном направлении, проходя от нескольких миллиметров до нескольких сантиметров ежедневно, создавая извитой, слегка возвышающейся над поверхностью, внутрикожных ход от розово-красного до лилово-фиолетового цвета, заполненный серозной жидкостью в виде уртикарной полосы шириной 2-3 мм и длиной от 4 до 30 см, напоминающий след морской улитки, бесцельно движущейся по песку при отливе.Личинка обычно расположена на 0, 5-3 см впереди от видимого конца хода в ареактивной зоне.
На одном участке может присутствовать несколько личинок, которые образуют несколько близко расположенных волнистых линий.Наиболее часто поражаются стопы и лодыжки, затем следуют ягодицы, гениталии и ладони.Отмечается зуд от умеренного до сильного, иногда наблюдаются вторичная инфекция и экзематозное воспаление.
Без лечения личинка погибает через 2-8 нед., но сообщалось и о случаях персистирования вплоть до 1 года.В редких случаях личинки самостоятельно выходят по мере созревания эпидермиса.
Клинические формы
- Larva currens (кожный стронгилоидоз). Возбудитель – Strongyloides stercoralis (кишечная угрица), личинки которой отличаются быстротой передвижения (около 10 см/ч). В месте внедрения личинки возникают папулы, папуловезикулы, крапивница; характерен сильный зуд. Локализация: перианальная область, ягодицы, бедра, спина, плечи, живот. Из кожи личинки мигрируют в кровеносные сосуды, и тогда зуд и высыпания исчезают. Размножается гельминт в слизистой кишечника.
- Синдром larva migrans (висцеральная форма). Мигрирующие личинки собачьей и кошачьей токсокар (Toxocara canis, Toxocara cati) и человеческой аскариды (Ascaris lumbricoides) поражают внутренние органы. Проявления: стойкая эозинофилия, гепатомегалия, иногда – пневмония.
- Синдром Леффлера является возможным осложнением инфекции Ancylostoma braziliense, он включает очаговую инфильтрацию легких и эозинофилию.
Диагноз ставится на основании клинической картины и диагноза.В 30% случаев имеется эозинофилия.На рентгенограмме грудной клетки может выявляться очаговая инфильтрация.
- Чесотка
- Шистосомоз
- Зуд купальщика
- Ожог португальского кораблика
- Контакт с медузой
- Эритема кольцевидная центробежная Дарье
- Эритема мигрирующая
- Фитофотодерматит
- Контактный дерматит
- Микоз стоп
- Миаз
- Лоаоз
- Дракункулез
- Гнатостомоз
- Инородное тело
В типичных случаях миграция и зуд прекращаются через 2-3 дня после начала лечения
- Ивермектин 200 мкм/кг (средняя доза 12 мг) в качестве однократной пероральной дозы.Очаги заживают через 5 дней после начала приема инвермектина. Второй курс лечения в той же дозе проводят в случае рецидивов.Некоторые авторы рекомендуют прием ивермектина в течении 10-12 дней.
- Альбендазол (либо 400 мг 1 раз в день перорально, либо 200 мг 2 раза в день перорально в течение 3-7 дней). Он оказывает быстрое действие, зуд исчезает в течение 3-5 дней, а кожные очаги – после 6-7 дней лечения.
- Тиабендазол. Назначают внутрь в дозе 50 мг/кг/сут каждые 12 ч в течение 2-5 сут.Максимальная суточная доза – 3 г.
В случае вторичной инфекции применяются антибиотики.Для лечения тяжелого зуда могут понадобиться топические или системные стероиды
Прижигание движущегося конца очага жидким азотом часто бывает неэффективным.
Тиабендазол 10-15% в форме жидкости или крема наносят местно 3-4 раза в день в течение 5 дней. Он применяется на пораженные участки и на 2 см дальше переднего края клинического очага, поскольку паразит часто располагается за его пределами.
Имеются противопоказания.Проконсультируйтесь с врачом
• Распространенное заболевание у путешественников, вернувшихся из тропических стран.
• Точная заболеваемость в США неизвестна, поскольку учета данного заболевания не ведется. В обзоре Центра контроля заболеваемости приводятся сведения о том, что 35-52% собак в приютах для животных заражены глистами, способными вызвать заболевание у человека. Кожная мигрирующая личинка – вторая по распространенности глистная инфекция.
• В нашей стране инфекция встречается преимущественно во Флориде и на побережье Мексиканского залива.
• Дети болеют чаще, чем взрослые.
• Вызывается присутствующими у собак и кошек кровососущими нематодами (кривоголовками), например, Ancylostorna braziliense, Ancylostoma caniurri.
• Яйца глистов передаются с экскрементами собак и кошек.
• Личинки выводятся во влажном теплом песке/почве.
• В стадии инфицирования личинки проникают в кожу.
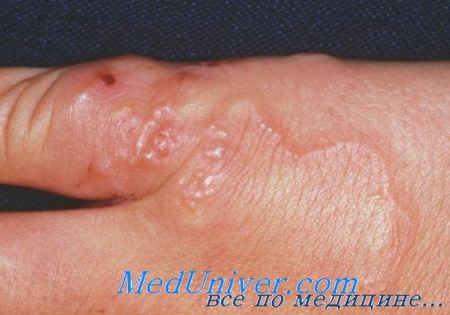
Диагностика кожных мигрирующих личинок
Диагноз кожных мигрирующих личинок устанавливается на основании анамнеза и клинической картины.
• Приподнятые над поверхностью серпигинозные или линейные красновато-коричневые ходы длиной 1-5 см.
• Сильный зуд.
• Симптомы продолжаются в течение нескольких недель или месяцев.
• Нижние конечности, в частности стопы (73%), ягодицы (13-18%) и живот (16%)
• Не показаны. В редких случаях при анализе крови выявляется эозинофилия или повышение уровня иммуноглобулина Е.
Дифференциальная диагностика кожных мигрирующих личинок
В случаях инфицирования кожной мигрирующей личинкой нередко ошибочно предполагают следующие заболевания:
• Кожные грибковые инфекции. Очаги представляют собой характерно шелушащиеся бляшки и кольцевидные пятна с разрешением в центре. Если серпигинозный ход кожной мигрирующей личинки имеет кольцевидную форму, часто неверно предполагается дерматофития.
• Контактный дерматит. Отличие заключается в расположении очагов, наличии везикул и отсутствии классических серпигинозных ходов.
• Мигрирующая эритема при болезни Лайма. Очаги обычно представляют собой кольцевидные пятна или бляшки, но не имеют серпигинозной формы и не приподняты над поверхностью кожи.
• Фитофотодерматит. В острой фазе фитофотодерматит проявляется отеком и везикулами, позднее возникают очаги поствоспалительной гиперпигментации. Такие очаги могут возникать после посещения пляжа, однако их причиной является не инфицированный личинками песок, а приготовление напитков с соком лайма.
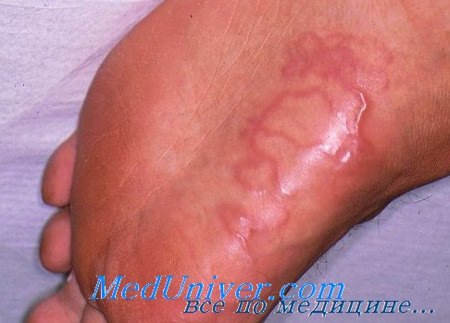
Лечение заражений кожными мигрирующими личинками
• Тиабендазол перорально – единственный препарат, утвержденный Федеральным агентством по контролю лекарств, для лечения больных с кожной мигрирующей личинкой.
Из таблеток по 500 мг можно приготовить местный крем (15%) на водорастворимой основе. Испытаний эффективности системной и местной лекарственных форм было немного, и проводились они в еще 1960 гг.
Крем является хорошим выбором для детей, которые не могут проглотить таблетку. – Рекомендуемая доза для перорального приема -25 мг/кг каждые 12 часов в течение 2-5 дней (доза не должна превышать 3 г в день). Крем наносится местно 2-3 раза в день в течение пяти дней на личиночные ходы с захватом 2-3 см кожи над очагами.
– Эффективность составляет 75-89% при системной терапии и 96-98% при местном лечении.
– Системная терапия переносится несколько хуже; побочные реакции включают тошноту (49%), рвоту (16%) и головную боль (7%). Побочных эффектов для местных препаратов не отмечено.
• Ивермектин (стромектол) (не утвержден Федеральным агентством по контролю лекарств для этого применения).
– Рекомендуется однократная доза, составляющая 0,2 мг/кг (12-24 мг).
– Эффективность при однократной дозе составляет 100%.
– В серии из шести испытаний побочных эффектов не отмечено.
– Многие специалисты считают это средство препаратом выбора.
• Албендазол успешно назначается более 25 лет, но также не утвержден Федеральным агентством по контролю лекарств для этого применения.
– Рекомендуемая доза составляет 400-800 мг в день в течение 3-5 дней.
– Эффективность превышает 92%.
– Ежедневно в течение трех дней и более применяется доза 800 мг, побочные эффекты со стороны желудочно-кишечного тракта могут отмечаться у 27% пациентов.
• Криотерапия неэффективна и даже вредна, ее необходимо избегать.
• Антигистаминные препараты могут облегчить зуд.
• При присоединении вторичной инфекции необходимо назначить антибиотики.
• Детские песочницы необходимо закрывать от животных.
• Для владельцев домашних животных: не допускайте животных на пляжи, при необходимости лечите их от глистов и надлежащим образом убирайте экскременты.
• Наблюдение необходимо при персистируютцих очагах.
Клинический пример поражения кожными мигрирующими личинками. Мать 18-месячного мальчика обратилась к врачу по поводу зудящих высыпаний на стопах и ягодицах ребенка. Врач, впервые осматривавший мальчика, установил ошибочный диагноз дерматофитии гладкой кожи. Лечение кремом с клотримазолом не увенчалось успехом. Ребенок не мог спать из за постоянного зуда и терял вес вследствие ухудшения аппетита. Его госпитализировали в отделение интенсивной терапии, где лечащий врач выяснил, что до первого визита к врачу семья возвратилась из поездки на Карибское побережье. Ребенок играл на пляжах, куда часто забегали местные собаки. Врач распознал серпигинозную картину высыпаний мигрирующей кожной личинки и успешно вылечил ребенка с помощью местного применения тиабендазола.